
О здоровье
Популярные темы и статьи
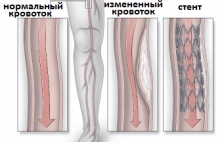
Стентирование артерий нижних конечностей - это сосудистая операция, выполняемая с использованием внутрисосудистой (эндоваскулярной) техники восстановления проходимости просвета артерий на ногах с помощью баллонной ангиопластики и имплантации стента под рентгенографическим контролем и благодаря проко…
Читать статью полностью
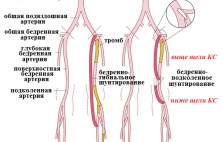
Бедренно-подколенное шунтирование - это сосудистая операция, выполняемая с целью восстановления кровообращения в артериях нижних конечностей при его недостаточности и представляющая собой реконструкцию-создание нового обходного пути между сосудами в обход закупоренных/суженных сосудов нижних конечно…
Читать статью полностью
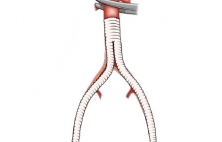
Аорто-бедренное шунтирование (АБШ) это операция, наиболее часто выполняемая при синдроме Лериша и предназначенная для создания альтернативного пути (шунта) для кровотока в обход суженной части терминального отдела и подвздошных артерий. Показаниями к операции аортобедренному шунтированию является пе…
Читать статью полностью
Инсульт одно из наиболее распространенных жизнеугрожающих состояний. Как и большинство тяжелых болезней он возникает, когда его не ждешь! Однако медики научились своевременно выявлять и снижать частоту его развития благодаря использованию ряда диагностических методов и лечению. Одним из таких методо…
Читать статью полностью
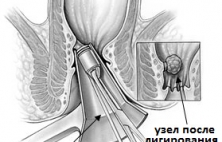
В настоящее время для лечения неосложненного геморроя используются так называемые малоинвазивные способы лечения, из которых наиболее распространенным и простым является операция лигирования или бандирования геморроидальных узлов. Суть вмешательства состоит в перевязке основания геморроидального узл…
Читать статью полностью

Синдром хронической усталости (СХУ) представляет собой состояние или заболевание, характеризующееся развитием крайней степени усталости. Из-за частого выявления лабораторных признаков иммунодефицита при этом заболевании на фоне перенесенной вирусной инфекции его также называют синдромом хронической …
Просмотреть тему подробнее
Показать еще »

Флюконазол - это противогрибковое средство из группы производных триазола, представляющее собой кристаллический порошок белого или почти белого цвета, без запаха, с характерным вкусом, трудно растворим в воде и изопропиловом спирте, умеренно растворим в этаноле и хлороформе, растворим в ацетоне и легко растворим в метаноле (раствор для инъекций изоосмотичен). Флюконазоли имеет молекулярную массу 306,3. Наиболее распространенным торговым названием является Дифлюкан. Основным предназначением флюконазола является лечение грибковой инфекции и молочницы наряду с такими препаратами как клотримазол, кетоконазол, итраконазол и миконазол. Использование флуконазола предотвращает рост грибковой инфекции за счет нарушения синтеза мембран грибковых клеток. Очень часто грибковая инфекция из-за основного возбудителя грибка носит название кандидоз. Показания к использованию флюконазола следующие: лечение вагинального, орального и пищеводного кандидоза, вызванного спорами Candida. Он также может быть эффективным при лечении инфекций мочевыводящих путей, перитонита, пневмонии и при распространении инфекции, вызванной спорами Candida, нередко в виде комбинации с антибиотиками. Флуконазол используется для лечения криптококкового менингита и профилактики кандидозной инфекции у пациентов, получавших химиотерапии или облучения после трансплантации костного мозга или других органов и тканей.
Читать статью полностью

Синдром грудного выхода (СГВ) - это синдром, при котором возникает сдавление (компрессия) сосудисто-нервного пучка руки с появлением выраженного дискомфорта или даже боли в плече, руке и шее, серьезно нарушающих качество жизни человека и заставляющих обратиться к врачу. Причиной такого сдавления является "защемление" плечевого нервного сплетения, подключичных артерии и вены в межмышечных или межкостных пространствах. На выходе из грудной клетки существует 3 естественных анатомических пространства, где возможно компрессионное воздействие: 1) межлестничное пространство, 2) реберно-подключичное пространство, 3) пространство позади малой грудной мышцы. Во время компрессии у пациента возникают не только боли, но ощущения жжения, покалывания или онемения в области рук и пальцев. Постоянное раздражение плечевого сплетения и нарушение кровообращения в руки может сопровождаться слабостью, особенно на высоте функциональной нагрузки. Статистически синдром грудного выхода чаще встречается у женщин и проявляется обычно в возрасте от 20 до 50 лет. Для уточнения диагноза используются такие методы исследования как рентгенография грудной клетки, различные нейросенсорные исследования, УЗИ сосудов, ангиография или компьютерная томография с контрастированием сосудистого русла. Среди основных причин СГВ: травма, врожденные особенности строения надключичной и подключичной области, опухоли, нарушение осанки, беременность (за счет вынужденного положения руки при обращении с ребенком), однообразные движения в плечевом суставе (профессиональная вредность - теннисисты, маляры, слесаря, скрипачи и т.д.). Лечение зависит от первопричины развития синдрома и может быть консервативным или хирургическим. Прогноз и результаты лечения зависят от времени с момента появления болей до обращения к врачу, степени компрессии и ее области, точности проведенной диагностики, радикальности устранения фактора сдавления и т.д.
Читать статью полностью

Эндопротезирование тазобедренного сустава это хирургическая операция, использующаяся для замены сустава и восстановления его двигательной активности у пациентов с выраженным повреждением бедренной кости и вертлужной впадины тазовой кости. Наиболее частой причиной таких повреждений является системное дегенеративное заболевание, которое носит название остеоартроз или остеоартрит. Артроз вызывает появление боли, отека и ограничения движений в суставах. Это может мешать вашей повседневной деятельности и существенно изменяет качество жизни, ограничивая активность. Другими причинами такого поражения сустава являются травмы, асептический некроз головки и т.д. Обычно к операции по замене тазобедренного сустава прибегают при неэффективности физиотерапии, обезболивающих и противовоспалительных препаратов, физический упражнений, направленных на укрепление сустава. Суть операции состоит в замещении патологически измененных частей сустава (головки бедренной кости и вертлужной впадины) новым искусственным суставом, полностью имитирующим суставную функцию. Благодаря такой операции у пациента восстанавливается функция прямохождения, исчезает боль, он возвращается с прежнему ритму жизни. Эндопротезирование достаточно травматичная операция, поэтому в настоящее время травматологи стараются разрабатывать и внедрять еще более малотравматичные и высокотехнологичные варианты операций. Протезирование тазобедренного сустава ввиду своей травматичности не исключает возможность развития различных осложнений, таких как инфекция, образование тромбоза глубоких вен, вывих протеза и т.д. Поэтому следует внимательно относиться к важности антибактериальной и антикоагулянтной терапии в раннем послеоперационном периода, необходимости реабилитации после операции и рекомендациям по изменению стиля жизни (например, исключению агрессивных подвижных видов спорта).
Просмотреть тему подробнее

Дисплазия шейки матки - это изменения клеток слизистой шейки матки, в результате которых меняется их структура и функции, и клетки становятся атипичными и приобретают высокий риск озлакочествления, то есть перерождения в раковые клетки. Основной причиной образования дисплазированных клеток является нарушения в структуре генома этих клеток в результате воздействия ряда факторов, самыми распространенными из которых являются инфицирование вирусом папилломы человека (ВПЧ) и хроническое воспаление шейки матки (кольпит) при бактериальных половых инфекциях. Данные изменения в слизистой обычно протекают без симптомов, поэтому бывает крайне сложно своевременно выявить дисплазию. Основными способами диагностики дисплазии шейки матки являются регулярные осмотры у гинеколога, проведение кольпоскопии, и при наличии подозрительных участков слизистой - биопсии. В зависимости от степени структурных изменений клеток слизистой и их распространения дисплазия шейки матки делится на легкую, умеренную и тяжелую степени. Умеренная и тяжелая степени нуждаются в лечении. Для этого используется несколько методов, условно разделяемых на методы аблации (криоаблация, лазерная аблация) и методы резекции (петлевая резекция, конизация). В качестве методов профилактики используется вакцинация специальными вакцинами, способствующими выработке иммунитета против вируса папилломы человека (ВПЧ).
Читать статью полностью
Катаракта - это заболевание, сопровождающееся помутнением хрусталика глаза.
Соответственно это отражается на качестве вашего зрения.
Катаракта одно из самых распространенных заболеваний глаз у пожилых людей.
Так известно, что более половины всех американцев в возрасте 80 лет либо имеют катаракту, либо оперированы по поводу катаракты. Катаракта может возникнуть как в одном, так и на обоих глазах. Это системная возрастная дегенеративная болезнь хрусталика, и не может передаваться от одного глаза к другому. Общие симптомы у катаракты следующие: 1) ухудшение зрения, нечеткое зрение; 2) нарушение цветности или цветопередачи; 3) раздражение или дискомфорт при взгляде на источник яркого свет (фары, лампы или солнечные лучи и т.д.); 4) появление ореола вокруг источника света; 5) нарушение ночного видения; 6) раздвоение зрения (двоится в глазах); 7) необходимость часто подбирать очки для четкого видения. Катаракта обычно развивается медленно. На ранних стадия катаракты может помочь подбор новых очков, ношение антибликовых очков, использование увеличительных линз и более яркое освещение в темное время суток. На поздних стадиях, когда вышеуказанные меры оказываются неэффективными и показана операция. В принципе хирургического лечения лежит удаление помутневшего хрусталика и замена его на искусственный. Ношение солнцезащитных очков и шляпу с широкими полями (бейболки и т.д.) позволит ограничить попадание на хрусталик ультрафиолетового солнечного света, что замедлит прогрессирование катаракты.
Просмотреть тему подробнее

Бедренно-подколенное шунтирование - это сосудистая операция, выполняемая с целью восстановления кровообращения в артериях нижних конечностей при его недостаточности и представляющая собой реконструкцию-создание нового обходного пути между сосудами в обход закупоренных/суженных сосудов нижних конечностей на уровне бедра и/или коленного сустава. Исходя из названия становится понятно, что шунтирование создается между бедренными артериями и подколенной артерией. Как правило, показанием к выполнению этих операций является закупорка артериальных сосудов, проходящих в ноге ниже паховой складки. В зависимости от уровня наложения дистального (нижнего) анастамоза шунта выделяют 3 типа шунтирующих операций: 1) бедренно-подколенное шунтирование выше щели коленного сустава; 2) бедренно-подколенное шунтирование ниже щели коленного сустава; 3) бедренно-тибиальное шунтирование. Показания к каждому их них подробно разобраны в статье. В качестве шунтирующего материала обычно используют синтетический протез или выполняют аутовенозное шунтирование с использованием большой подкожной вены нижних конечностей. Основным предназначением операции является восстановление кровообращения в ноге и сохранение ее функциональной активности. В случаев выраженных функциональных и даже органических изменений (трофических язв, некрозов, гангрены и т.д.) бедренно-подколенное шунтирование позволяет восстановить кровоток, стимулировать заживление тканей, сохранить опорную функцию ноги и по сути является органосохраняющей операцией.
Читать статью полностью
Показать еще »
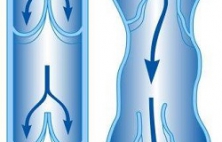
Варикоз или варикозное расширение вен это появление увеличенных и извитых крупных вен под кожей. Они обычно возникают в подкожной жировой клетчатке на ногах, но их образование возможно и в других частях организма. Типичный пример варикоза другой локализации это геморрой или геморроидальные вены.
Наши вены имеют односторонне направленные клапаны, при прохождении через которые кровь поступает от органов к сердцу. Эта клапаны в норме препятствуют обратному току крови. При повреждении или ослаблении этих клапанов кровь просачивается через них в обратном направлении, в результате чего вены подвергаются постоянному давлению крови и варикозной транформации.
Варикозное расширение вен наиболее распространенное заболевание сосудов. Вероятность варикоза увеличивается при ожирении, семейном анамнезе варикоза у ближайших родственников, беременности и с возрастом.
Диагностика варикоза не представляет сложностей, обычно бывает достаточно тщательного осмотра флеболога (специалиста занимающегося проблемой варикоза) и ультразвукового исследования вен нижних конечностей.
Выполнение специальных упражнений, коррекция веса, возвышенное положение ног во время отдыха оптимальные способы профилактики и лечения варикоза. Этому также может способствовать ношение свободной одежды и предотвращение длительной нагрузки на ноги. Если варикозные вены становятся болезненными, часто воспаляются или вам не нравится их внешний вид, флеболог может рекомендовать процедуры по их устранению.
Просмотреть тему подробнее
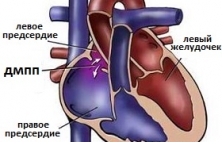
Дефект межпредсердной перегородки (ДМЖП) - это патологическое сообщение между левым и правым предсердиями сердца, возникшее в результате незаращения перегородки. В большинстве случаев дефект носит врожденный характер и возникает из-за недоразвития мышечно-соединительных тканей перегородки. Ведущими факторами появления ДМПП являются факторы, влияющие на нормальное внутриутробное развитие плода, например, ОРВИ у матери, наследственность и анатомические предпосылки (наличие открытого овального окна). Частота ДМПП среди всех ВПС достаточно высока и достигает 10-12%. Из-за хорошей адаптации ребенка к данной патологии, симптомы ДМПП обычно появляются когда дети становятся взрослыми. Выраженность симптомов ДМПП находится в зависимости от размеров дефекта и направления потока крови через дефект. Также как и при ДМЖП для лечения ДМПП используются различные варианты закрытия (открытый и эндоваскулярный), но в последние несколько лет опытные сердечно-сосудистые хирурги отдают предпочтение эндоваскулярному лечению, как малотравматичном и эффективному. Тем не менее, выбор способа лечения ДМПП зависит от многих факторов, основными из которых являются: размеры дефекта, возраст пациента, опыт центра сердечно-сосудистой хирургии, где предполагается выполнение операции и т.д.
Читать статью полностью

Менопауза – это период в жизни женщины, когда происходит постепенное угасание репродуктивной функции. Обычно это происходит после 45 лет. Период, сопровождающий такое угасание, также носит название перименопаузы. Среднестатистический возраст наступления менопаузы составляет 51 год. Основной причиной менопаузы является прекращение выработки эстрогена и прогестерона, ключевых гормонов, продуцируемых яичниками. Клинические проявления наступления климакса и симптомы менопаузы обычно появляются несколькими годами раньше, поскольку снижение репродуктивной функции происходит не одномоментно, а постепенно. Среди наиболее распространенных симптомов менопаузы можно выделить: 1) изменения в продолжительности и регулярности менструальных циклов (они становятся короче или длиннее, более или менее симптомными); 2) ночные приливы и/или потливость; 3) проблемы со сном; 4) сухость влагалища и слизистой мочевыводящих путей; 5) частые перепады настроения; 6) проблемы с фокусировкой зрения; 7) сухость кожи и выпадением волос на голове при увеличении оволосения лица. Некоторые из этих симптомов требуют лечения. Для этого обязательно нужно проконсультироваться с гинекологом или эндокринологом. Спектр способов коррекции значительный: от адаптации образа жизни, фитотерапии до приема серьезных гормональных препаратов.
Читать статью полностью
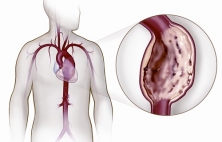
Аневризма грудной аорты это патологическое расширение в 2 и более раза диаметра грудной аорты в любом из ее отделов. Как и для большинства аневризм, опасность аневризмы грудной аорты состоит в том, что может возникнуть осложненное течение в виде разрыва, расслоения или различных тромбоэмболических осложнений. Также ее опасность обусловлена практически полным отсутствием симптомов, а когда симптомы появляются аневризма обычно достигает очень крупных размеров, что усложняет ее хирургическое лечение. Именно поэтому данный вариант аневризм аорты чаще выявляются случайно, при проведении флюорографии, рентгена или обращении по поводу других проблем со здоровьем. Для диагностики обычно используются рентген грудной клетки, компьютерная томография с контрастированием, магнитно-резонансная томография, аортография и ряд вспомогательных методов. Лечение аневризм грудной аорты только хирургическое, поскольку без операции риск ее разрыва только возрастает. Обычно оно состоит в удалении (резекции) части измененной аневризматически аорты и замещении удаленного участка синтетическим трубчатым протезом, напоминающим по конфигурации саму аорту. В последние несколько лет в лечении аневризм грудной аорты стали активно применяться малоинвазивные эндоваскулярные методики, суть которых состоит в "выключении" аневризмы из кровотока благодаря внутрисосудистому размещению в аорте специального синтетического протеза - эндографта. В сложных случаях используются гибрибные методы лечения, когда открытая операция комбинируется с эндоваскулярной.
Читать статью полностью

Стентирование артерий нижних конечностей - это сосудистая операция, выполняемая с использованием внутрисосудистой (эндоваскулярной) техники восстановления проходимости просвета артерий на ногах с помощью баллонной ангиопластики и имплантации стента под рентгенографическим контролем и благодаря проколу стенки артерии в качестве сосудистого доступа. Такая операция является хорошей альтернативой открытому хирургическому вмешательству, но предпочтительно выполняется при определенной анатомии поражения сосудистого русла (тип А и В по классификации TASC). Отличительной особенностью стентирования сосудов нижних конечностей, впрочем как и большинства других внутрисосудистых операций, является ее низкая травматичность и возможность выполнения под местным обезболиванием без общего наркоза. Обязательным условием для получения хороших результатов операции стентирования сосудов ног является точная дооперационная диагностика, чаще предполагающая использование контрастирования сосудистого русла (ангиография, КТ-ангиография или магнитно-резонансная томография). Если такая операция выполняется по строгим показаниям и руками опытного эндоваскулярного хирурга, то есть высокая вероятность получения хороших долгосрочных результатов лечения, при которых 5-летняя проходимость зоны стентирования достигает 70-85%.
Читать статью полностью
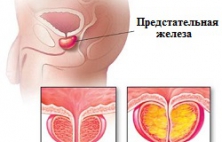
Предстательная железа – это железистый орган, который отвечает за выработку спермы – жидкости, содержащей сперматозоиды и позволяющей участвовать в их доставке яйцеклетке и акте оплодотворения. Предстательную железу также называют простатой. Простата расположена в малом тазу таким образом, что покрывает со всех сторон уретру. Размеры простаты молодого мужчины примерно сопоставимы с размерами грецкого ореха. С возрастом ее размеры постепенно увеличиваются и при избыточном увеличении, предстательная железа может стать такой большой, что сдавливает уретру и вызывает проблемы с мочеиспусканием. С этими проблемами чаще всего встречаются мужчины старше 50 лет. Самым встречаемым заболеванием предстательной железы является аденома простаты или доброкачественная гиперплазия предстательной железы (ДГПЖ). По определению американской ассоциации урологов ДГПЖ известно как распространенное урологическое состояние, вызванное нераковым увеличением предстательной железы у пожилых мужчин
Просмотреть тему подробнее
Показать еще »

Курение - одна из наиболее встречаемых и вредных привычек человека. Она обычно приводит к развитию огромного спектра тяжелых заболеваний. В основе повреждающего действия табака и сигарет лежит поступление в организм во время курения паров никотина и других опасных химических веществ. Нет ни одного органа в организме, который бы не оказывался "заложником" токсического действия никотина. Опасность курения состоит в том, что при регулярном поступлении в организм никотина происходит перестройка обменных процессов и возникает сначала психололгическое, а затем и физическое привыкание к никотину, то есть по сути человек становится наркоманом. Кроме того, поступающие с сигаретными дымом нитрозамины, являющиеся продуктом разрушения никотина и никотиновых смол, обладают серьезным онкогенным потенциалом, иначе говоря они существенно увеличивают риск развития любых онкологических заболеваний, в первую очередь рака легких. Обладая системным действием никотин также приводит к развитию других, не менее тяжелых, заболеваний, таких как болезни легких, сердца и кровеносных сосудов, инсульта и катаракты. Крайне опасным является курение для беременных и кормящих матерей, поскольку попадая к кровь ребенка никотин вызывает нарушение кровоснабжения плода и нарушает внутриутробное развитие, что существенно увеличивает риска развития синдрома внезапной детской смерти или развитие различных тяжелых врожденных пороков развития. В клинической токсикологии существует также понятие пассивного курения, когда воздействию выдыхаемого табачного дыма подвергаются окружающие курильщика люди: родственники, дети, близкие, друзья, коллеги и т.д. Из-за этого они тоже оказываются в группе риска по развитию вышеуказанных заболеваний. В настоящее время табакокурение носит характер пандемии и на борьбу с этим злом органами здравоохранения и правительствами разных государств тратятся огромные средства, разрабатываются серьезные практические рекомендации по отказу от курения, пропагандируется здоровый образ жизни. Отказ от курения - самый благородный и оправданный шаг, который может сделать курильщик на пути к укреплению собственного здоровья и здоровья окружающих.
Читать статью полностью
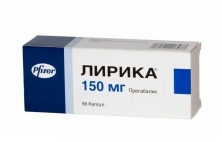
Прегабалин это один из противоэпилептических препаратов для перорального приема, который химически относится к группе габапентина. Основным показание к его назначению является лечение боли, вызванной неврологическими заболеваниями, например постгерпетической невралгии или любого неврологического заболевания, сопровождающейся судорожным синдромом. Кроме того, он также используется для лечения фибромиалгии. Механизм действия прегабалина до конца неизвестен, тем не менее считается, что прегабалин связывается с кальциевыми каналами нервной ткани, и вызывает изменение высвобождения некоторых нейротрансмиттеров (химических веществ, ответственных за передачи нервного импульса). Обезболивающий и противосужорожный эффект прегабалина, как считают, достигается благодаря снижению скорости нервной передачи. Выпускается прегабалин только в виде таблеток по 75, 150 и 300мг. Коммерческое название препарата - Лирика.
Читать статью полностью
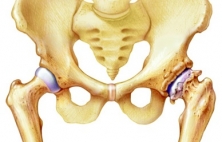
Остеоартроз или артроз считается одной из самых часто встречаемых форм артрита. Из-за доказанного воспалительного компонента в патогенезе этого заболевания эту патологию также называют остеоартритом (окончание -ит предполагает принадлежность болезни к группе воспалительных). Симптомами артрита являются отек мягких тканей сустава, боли и снижение двигательной функции сустав. Формирование артроза возможно практически в любом суставе, но, как правило, чаще всего в воспалительно-дегенеративный процесс вовлекаются суставы кистей и пальцев рук, колени, тазобедренные суставы или позвоночник. Основной причиной появления болей и дисфункции сустава является потеря костью хрящевой поверхности. Хрящ - это часть сустава, которая обеспечивает соприкосновение двух или нескольких сочлененных суставных поверхностей костей и создающие условия для их скольжения относительно друг друга и амортизации в суставе при движении. Одной из ключевых функций здорового хряща является частичное поглощение нагрузки на сустав, возникающую при движении. При потере хрящевой ткани, возникающей при остеоартрозе, кости трутся друг о друга суставными поверхностями, что со временем может привести к повреждению сустава и его функциональным, а затем и органическим нарушениям. Предпосылками для развития остеоартрита являются: 1) избыточный вес; 2) старение; 3) травмы сустава. Точная диагностика артроза состоит из комбинации нескольких методов исследования, таких как анамнез заболевания, физический осмотр, рентгенография, магнитно-резонансная томография или лабораторная диагностика. Лечение остеоартроза предполагает прием лекарственных препаратов, тренировку сустава и физические упражнения, различные варианты физиотерапии и электромагнитной стимуляции. При неэффективности консервативного лечения травматологи обычно рекомендуют выполнение операции артропластики или эндопротезирования пораженного сустава.
Читать статью полностью

Эпилепсия является неврологическое расстройство головного мозга, при котором у пациента по какой либо причине или беспричинно возникает судорожный синдром. Приступы эпилепсии возникают при генерации скоплением нервных клеток (нейронов) патологических импульсов или сигналов, в результате чего происходит чрезмерное возбуждение нейронов коры головного мозга, что сопровождается появлением приступа судорог. При этом во время приступа пациенты могут иметь странные ощущения и эмоции или вести себя странно. Во время приступа у них возможно появление интенсивных мышечных спазмов или потери сознания. Среди возможных причин развития эпилепсии наиболее распространенными являются травмы головного мозга, генетические факторы и нарушение формирования и функционирования головного мозга. Но в большинстве случаев точная причина эпилепсии остается неизвестной. Для диагностики эпилепсии обычно используют различные методы сканирования мозга и другие функциональные тесты, из которых наиболее распространенными являются элекроэнцефалопатия (ЭЭГ) и магнитоэнцефалография. Важно начать лечение эпилепсии как можно раньше после установки диагноза. К сожалению, в настоящее время противоэпилептические лекарства не позволяют полностью излечить эпилепсию, но с их помощью в большинстве случаев удается контролировать и предотвращать возникновение приступов эпилепсии. Когда лекарства оказываются неэффективными, выставляются показания к операции или имплантации различных устройств, такие как стимуляторы блуждающего нерва и другие.
Читать статью полностью

Депрессия – это синдром или группа признаков, который отражает наличие у пациента затяжного эпизода печального и/или раздраженного настроения, превышающее обычную печаль или горе. Как правило, депрессия отличается от печали и скорби большей интенсивностью и продолжительностью, более выраженными признаками и функциональными нарушениями. Депрессия относится к группе болезней психики или психических заболеваний. Депрессия одно из наиболее распространенных психических заболеваний, так например, в США более чем 20 миллионов человек имеют симптомы депрессии. При возникновении они нарушают нормальный ритм жизни человека и мешают повседневной жизни. Симптомы депрессии могут быть следующими: печаль, потеря интереса или удовольствия от привычной деятельности, изменение веса, проблемы со сном, потеря энергии и сил, ощущения бесполезности, мысли о смерти или самоубийстве. Депрессия является одной из разновидностей расстройства головного мозга. Для ее развития существует несколько предрасполагающих причин, среди которых можно выделить генетические, экологические, психологические и биохимические факторы. Депрессия это заболевание, которое очень хорошо поддается лечению. Существуют различные направления в лечении депрессии, чаще это комплексная терапия, показания и перечень методов которой определяет психотерапевт или психиатр.
Читать статью полностью

Киста яичника это образование, представляющее собой заполненный жидкостью соединительно-тканный мешочек. Обычно она возникает в результате задержки высвобождения яйцеклетки из окружающего ее фолликула во время овуляции и накопление внутри образовавшегося замкнутого пузырька фолликулярной жидкости. В большинстве случаев киста яичника не причиняет вреда организму и самостоятельно проходит. Это самая распространенная гинекологическая патология, с которой встречается женщина в возрасте до 50 лет. В большинстве случаев киста яичника протекает без симптомов и выявляется при гинекологическом осмотре или скрининговом ультразвуковом обследовании (УЗИ), в редких случаях становится причиной каких то клинических проявлений. У женщин детородного возраста или находящихся в менопаузе, если киста яичников никак себя не проявляет, то возможно ее динамическое наблюдение, без активного лечения. Показаниями к операции является появление болей, увеличение кисты в размерах, присоединение проявлений гормональных нарушений (например, дисфункциональных маточных кровотечений или бесплодия) или подозрение на злокачественных характер образования. Прием оральных контрацептивов позволяет предотвратить появление повторных кист яичников. Одним из клинических вариантов кист яичников является синдром поликистозных яичников или синдром Штейна – Левенталя. У женщин с поликистозом яичников выявляется повышение уровня мужских гормонов, нарушения менструального цикла или, нередко, полное выпадение периода менструации. В любом случае подход к выбору оптимального варианта лечения должен осуществляться строго индивидуально.
Читать статью полностью
Показать еще »
|






















