Что такое облитерирующий атеросклероз артерий нижних конечностей и почему важно заняться его лечением?
При каких симптомах нужно подумать о необходимости обследования и выполнения операции бедренно-подколенного шунтирования?
Что такое бедренно-подколенное шунтирование (БПШ)?
Какие существуют показания к проведению операции бедренно-подколенного шунтирования?
Какую диагностику необходимо пройти перед операцией?
Как происходит выбор оптимального варианта реконструкции и вида бедренно-подколенного шунтирования?
Как проводится подготовка пациента к операции бедренно-подколенного шунтирования?
Как выполняется бедренно-подколенное шунтирование?
Как обычно протекает послеоперационный период после БПШ?
Какие существуют потенциальные осложнения при выполнении операции бедренно-подколенного шунтирования?
Какими результатами характеризуется операция бедренно-подколенного шунтирования?
Какова ориентировочная стоимость операции бедренно-подколенного шунтирования в Москве и в регионах?
Что такое облитерирующий атеросклероз артерий нижних конечностей и почему важно заняться его лечением?
Облитерирующие заболевания артерий нижних конечностей (ЗАНК) – это сосудистые заболевания, сопровождающиеся сужением (стенозом) или закупоркой (окклюзией) артерий ног, в результате чего к их тканям поступает меньше крови, чем положено для обеспечения их функциональной активности. Доминирующей причиной такой блокировки является отложение в стенке артерий, точнее в их внутренней оболочке (интиме), продуктов нарушенного обмена веществ, что приводит к формированию внутри артерии бляшек, суживающих просвет. Эти бляшки называются атеросклеротическими и последовательное увеличение их в размерах сначала замедляет, а потом серьезно ограничивает поступление крови к ногам. Бедренные, подколенные артерии и артерии голени являются основными сосудистыми магистралями, по которым осуществляется кровоснабжение нижних конечностей и, к сожалению, они являются наиболее типичным местом формирования атеросклеротических бляшек.
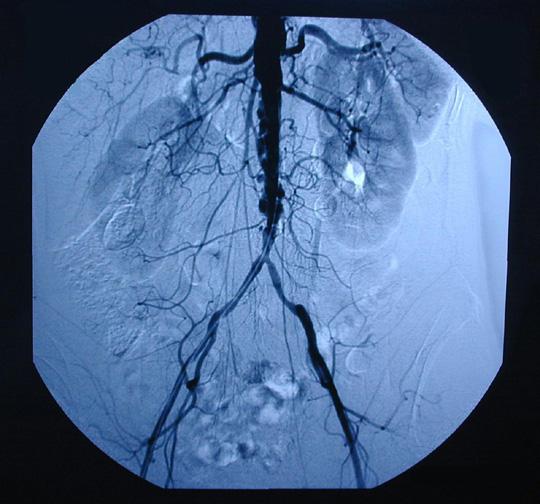
Рис.1 Ангиография аорты и артерий нижних конечностей при атеросклерозе
Наличие атеросклероза в артериях ног является одним из объективных показателей прогрессирования атеросклероза в организме и вовлечения в системный атеросклеротический процесс артерий, кровоснабжающих сердце и головной мозг. Атеросклероз артерий ног может вызвать закупорку, препятствовать кровообращению и потенциально привести к ряду серьезных проблем, таких как 1) боли в ногах, нередко не поддающиеся обезболиванию, 2) появление трофических длительно незаживающих язв или ран, 3) изменений в тканях ног, при которых невозможно сохранить конечность и требуется ампутация стопы или ноги. То есть, атеросклероз сосудов нижних конечностей является заболеванием с потенциально опасным исходом в виде осложнения со стороны конечности (незаживающие раны, язвы, гангрена, потеря конечности) или развития событий, связанных с прогрессированием системного атеросклероза и развитием инсульта и/или инфаркта миокарда.
При каких симптомах нужно подумать о необходимости обследования и выполнения операции бедренно-подколенного шунтирования?
Атеросклероз артерий нижних конечностей может протекать асимптомно и при существенных изменениях в сосудах, когда нарушаются механизмы компенсации, сопровождаться появлением характерных симптомов ишемии. Выраженность симптомов ишемии нижних конечностей зависит от степени компенсации и от количества и локализации вовлеченных в патологических процесс артерий.
Наиболее распространенным симптомом атеросклероза сосудов ног является перемежающаяся хромота. Одним из возможных проявлений такой хромоты является скованность мышц, возникающая из-за дискомфорта или болей в ягодицах, бедрах или голени при ходьбе. Как правило, боль или дискомфорт появляется во время ходьбы или физических упражнений и прекращается при отдыхе. Принципиально при недостаточности кровообращения в ногах может возникать 2 варианта такой хромоты: высокая и низкая. Высокая перемежающаяся хромота – это состояние, вызванное закупоркой/сужением брюшной аорты или артерий, расположенных выше паховой складки. Обычно это боли, возникающие в ягодицах, бедрах, то есть в тех мышцах, за кровоснабжение которых отвечает аорта и подвздошные артерии. При низкой перемежающейся хромоте блокировка возникает на уровне артерий, расположенных ниже паховой складки. Боли при низкой хромоте возникают в мышцах голени и стопы, кровоснабжаемых из бедренных, подколенной и тибиальных артерий.
Симптомы при перемежающейся хромоте напоминают симптомы загрудинных болей или стенокардию, возникающих при сердечном приступе на высоте функциональной нагрузки. По сути, перемежающуюся хромоту можно условно назвать «стенокардией ног» и ее появление указывает на нарушение кровообращения в тканях ног.
Среди других симптомов хронической ишемии нижних конечностей можно выделить:
- Похолодание кожных покровов ног, что отчетливо чувствуется при прикосновении
- Боли в ногах, возникающие в горизонтальном положении и требующие опускания
- Отсутствие пульса в характерных точках пульсации
- Побледнение при возвышенном положении ног или их поднятии
- Покраснение кожных покровов при длительном нахождении в опущенном (свисающем) положении
- Блестящий или лаковый вид кожи
- Потеря волос на ногах или алопеция
- Грибковое поражение ногтей
- Незаживающие раны или язвы
- Кожные некрозы или гангрена конечности
- Потеря мышечной массы или подкожной жировой клетчатки
Наиболее серьезным симптомом атеросклероза артерий нижних конечностей является состояние, называемое критической ишемией нижних конечностей (КИНК), когда нога оказывается в состоянии ишемии даже в покое. Очень часто КИНК сочетается с повреждением (некротизацией) тканей (мышцы или кожи) на фоне критического снижения кровообращения, что не позволяет поддерживать нормальный метаболизм ткани и разрушение клеток не восполняется образованием новых, сопровождаясь появлением язв или гангрены. Как правило, такое состояние возникает не сразу и имеет ряд симптомов предвестников, о которых мы говорили ранее.
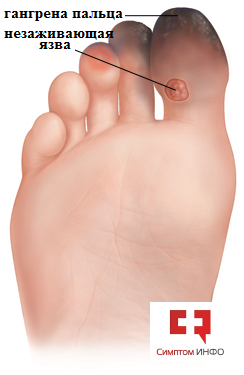
Рис.2 Гангрена пальца стопы и незаживающая язва
Избавить от таких симптомов позволяет только операция по восстановлению кровотока в нижних конечностях. В настоящее время не существует никаких лекарств, «кремлевских» таблеток, настоек и т.д., которые бы позволили «растворить» имеющиеся в артериях органические изменения в виде атеросклеротических бляшек. Более того, возникающая деградация бляшек и нередкое отложение в структуре бляшки кальция, делает такое «растворение» гипотетически невозможным.
В современной хирургии для восстановления кровоснабжения нижних конечностей разработано 2 группы операций: открытые хирургические и эндоваскулярные (внутрисосудистые). Возможности и технику эндоваскулярных операций мы разберем в отдельной статье – «Стентирование артерий нижних конечностей». Суть открытых операций состоит в создании нового пути для потока крови в обход имеющихся препятствий в артерии или выполнении так называемого шунтирования сосудов.
Стентирование артерий нижних конечностей (видео-анимация)
Что такое бедренно-подколенное шунтирование (БПШ)?
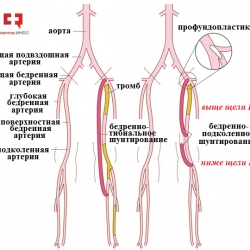
«Излюбленной» локализацией атеросклероза в сосудах нижних конечностей является поверхностная бедренная артерия, сужение и закупорка которой приводит к нарушению поступления крови в подколенную артерию и артерии голени. Именно такой механизм наиболее характерен для возникновения низкой перемежающейся хромоты. Исходя из названия несложно догадаться, что во время операции бедренно-подколенного шунтирования создается обходной шунт между общей бедренной и подколенной артериями, выше и ниже уровня артериальной закупорки.
В качестве шунтируюшего материала для бедренно-подколенного шунтирования используются синтетические протезы или аутовена. Синтетические протезы представляют собой трубки из политетрафторэтилена (ПТФЕ) или полиэтилентерефталата (ПЭТФ) различных диаметров от 4 до 8 мм, то есть из полиэтиленоподобного материала, вызывающего минимальную иммунологическую реакцию организма. В качестве аутовены чаще всего используется собственная большая подкожная вена, являющаяся оптимальным пластическим материалом для шунтирования любых сосудов.
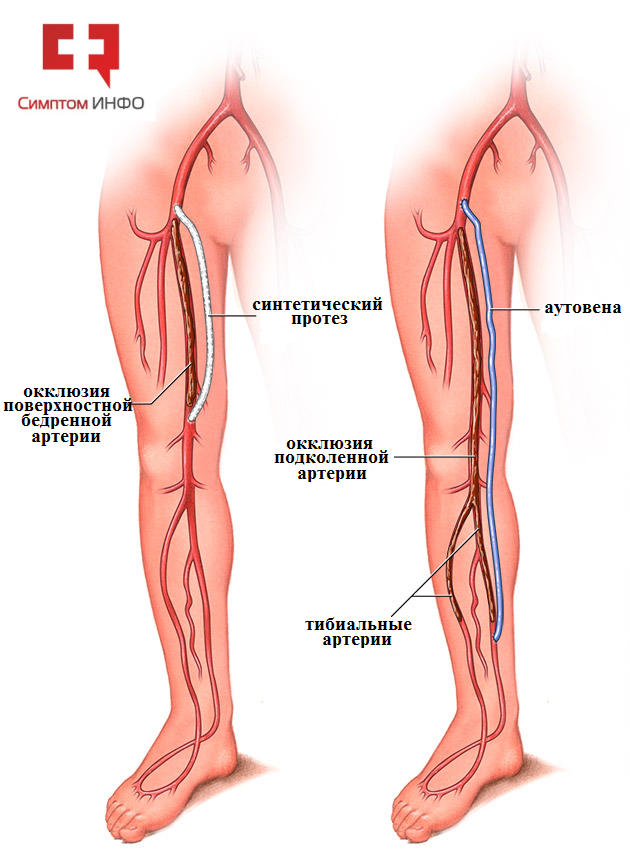
Рис.3 Бедренно-подколенное шунтирование (протезом и аутовеной)
В зависимости от распространенности атеросклеротического процесса и протяженности закупорки хирургами разработаны различные модификации операции бедренно-подколенного шунтирования. Если сужение/окклюзия ограничивается только поверхностной бедренной артерией и есть свободный от атеросклероза участок подколенной артерии выше коленного сгиба, то выполняется бедренно-подколенное шунтирование выше щели коленного сустава. Если сужение/окклюзия распространяется на подколенную артерию или начальные отделы тибиальных артерий и имеется свободный участок тибиоперонеального ствола или задней большеберцовой артерии, то выполняется бедренно-подколенное шунтирование ниже щели коленного сустава. Если сужение/окклюзия распространяется еще ниже, то при наличии относительно свободного участка задней тибиальной артерии выполняется бедренно-тибиальное шунтирование.
Какие существуют показания к проведению операции бедренно-подколенного шунтирования?
Показаниями к бедренно-подколенному шунтированию может быть целый ряд клинических состояний, когда выбор в пользу эффективности операции очевиден:
- Прогрессирование заболевания и отсутствие эффекта от проводимой интенсивной консервативной терапии с использованием препаратов, разжижающих кровь, улучшающих микроциркуляцию, расширяющих сосудистое русло и т.д.
- Серьезная инвалидизация и снижение качества жизни, когда возникающая перемежающаяся хромота нарушает и мешает обычному ритму и образу жизни, выполнению профессиональных обязанностей
- Длительно незаживающие раны и язвы
- Присоединение раневой инфекции или гангрены тканей
- Появление ишемических болей, плохо поддающихся обезболиванию или болей покоя, требующих опускания нижней конечности для временного улучшения кровоснабжения
- Любая опасность потери конечности из-за возможного нарушения кровотока (например, при высоком риске острой закупорки сосуда)
К сожалению, не при всех состояниях возможно выполнение шунтирующей операции или ее эффективность при выполнении может быть сомнительной. В большинстве случаев выбор варианта лечения зависит от индивидуальной анатомии поражения и степени распространенности атеросклеротического процесса. Очень много зависит от наличия и степени поражения так называемых «путей оттока», то есть тех артерий, которые будут принимать «на себя» кровоток по новому шунту. В любом случае выбор вида вмешательства должен осуществляться на сопоставлении международного опыта операций, современных рекомендаций и индивидуальных характеристик сосудистого русла пациента. В современных условиях хорошей альтернативной открытым операциям при так называемой дистальной форме поражения (когда вовлекаются тибиальные артерии) является эндоваскулярное лечение.
Какую диагностику необходимо пройти перед операцией?
Для определения показаний к операции и уточнения выбора оптимального варианта сосудистой реконструкции необходимо провести комплексную клинико-инструментальную диагностику. Самым важным пунктом такой диагностики является точная анатомическая оценка состояния артерий нижних конечностей на всех уровнях от аорты и подвздошных сосудов до артерий стопы. Только получение точной информации о степени и распространенности стенозирующих поражений позволит не только свести вероятность осложнений к минимуму, но увеличить шансы на более длительный благоприятный период без повторных обращений к сосудистому хирургу и повторных операций. Необходимость использования дополнительных методов исследования зависит от наличия сопутствующих заболеваний и исходного состояния пациента по основной болезни.
Для выявления и определения тактики лечения атеросклероза артерий нижних конечностей перед бедренно-подколенным шунтированием используются такие методы обследования как:
- Физикальный осмотр
- Сбор жалоб и анамнеза заболевания
- УЗИ сосудов
- Компьютерная томография с контрастированием
- Магнитно-резонансная томография
- Ангиография
Каждый из методов имеет свое предназначение, особенности использования, преимущества и недостатки. Физикальный осмотр и измерение лодыжечно-плечевого индекса (ЛПИ) позволяют провести первичную диагностику или так называемый скрининг возможного стенозирующего поражения и определить группу пациентов, нуждающихся в дообследовании и лечении, определить стадию заболевания. С помощью ультразвуковой диагностики можно определить характеристики нарушенного кровообращения, определить характер (сужение или полная закупорка), уровень и распространенность поражения сосудов. Для принятия решения о хирургическом лечении и выполнении какого-то из вариантов реконструктивной операции проводят рентгенконтрастную диагностику с использованием КТ с контрастированием или ангиографии (при наличии противопоказаний к введению контрасту – МРТ с контрастным усилением).
Физический осмотр
Образующаяся в просвете аорты или артерий атеросклеротическая бляшка нарушает поток крови и может быть выявлена по объективным и косвенным признакам. Самым простым способом выявления нарушения кровотока по сосуду является определение его пульсации. Пальпируя рукой артерию, по уменьшению или исчезновению пульсации можно предположить наличие препятствия в артерии выше пальпируемой точки. Зная анатомию прохождения сосуда, врач также с помощью стетоскопа может определить систолический шум, возникающий при прохождении потоком крови препятствия в артерии. К косвенным признакам возможного нарушения кровообращения в нижних конечностях можно отнести симптомы, сопровождающие атеросклеротическое поражение аорты и артерий нижних конечностей, какие как перемежающаяся хромота, обеднение волосяного покрова, импотенция, похолодание кожных покровов, наличие сухости, трещин, трофических нарушений кожных покровов, присоединение грибковых поражений ногтей, наличие язв и ряд других, некоторые из которых описаны выше и в статье «Атеросклероз артерий нижних конечностей».
Измерение индекса артериального давления
Простым в исполнении методом определения нарушения кровообращения в конечности является измерение перепада артериального давления, измеряемого на плече, бедре и голени или так называемого индекса давления (ИД=АД на ноге/АД на плече). Изменение соотношения АД, измеренного на разных уровнях, говорит о возможном нарушении проходимости артерий. Обычно это соотношение должно быть выше 1,0, то есть при здоровых проходимых артериях нижних конечностей, артериальное давление, измеряемое на ноге, почти всегда должно быть выше, чем на плече. При уменьшении этого соотношения ниже 0,9 можно с уверенностью говорит о наличии препятствия кровотоку. Этот метод исследования интересен тем, что может быть проведен в качестве метода первичной диагностики при появлении вышеуказанных симптомов самим пациентом в домашних условиях.
При периферическом атеросклерозе артерий нижних конечностей, расположенных ниже паховой складки измерение индекса артериального давления проводят на 4 уровнях: 1) верхняя треть бедра, 2) нижняя треть бедра, 3) верхняя треть голени и 4) на уровне лодыжки (индекс лодыжечного давления). В зависимости от перепада показателя индекса давления (ИД) определяют место наиболее значимого поражения/закупорки. Кроме диагностического предназначения ИД также используется в послеоперационном периоде для определения эффективности лечения, а также ИД имеет прогностическую функцию, прогнозируя эффективность и успех операции.
УЗИ сосудов нижних конечностей
Ультразвуковое исследование является самым простым и достаточно информативным методом инструментального подтверждения поражения сосудов. С его помощью производится оценка характера, места, протяженности места закупорки или сужения, определяются скоростные характеристики потока крови и т.д. С помощью УЗИ можно оценить состояния артерий, расположенных в недоступной для пальпации области. Подробнее о методе исследования можно ознакомиться в статье: «УЗИ сосудов».
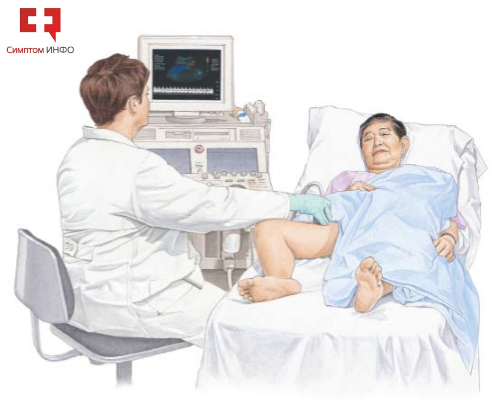
Рис.4 УЗИ артерий нижних конечностей
КТ-ангиография и стандартная ангиография
Золотым стандартом диагностики атеросклероза аорты и артерий является ангиографическое исследование. В современных условиях при оценке состояния брюшной аорты и магистральных артерий нижних конечностей приоритет отдается компьютерной томографии с контрастированием или КТ-ангиографии. Однако, из-за системного характера атеросклероза, когда возможно вовлечение в процесс сразу нескольких артериальных бассейнов, проще и информативнее выполнить стандартную ангиографию и коронарографию (при наличии проявлений ИБС), когда во время одного исследования можно оценить состояние всех интересующих областей. Компьютерная томография в этом плане более трудоемка и затратна. МР-ангиография является методом выбора при обследовании пациентов, имеющих почечную дисфункцию и реакции на рентгенконтрастный препарат в анамнезе.
Конечно же, как и при любой другой госпитализации на хирургическое лечение в сердечно-сосудистый стационар пациентам необходимо пройти ряд общеклинических исследований. Ниже представлен список этих исследований:
- Электрокардиография (ЭКГ)
- Эхокардиография (ЭхоКГ)
- Рентген грудной клетки
- Спирометрия
- Гастроскопия
- УЗИ брюшной полости (при наличии в анамнезе заболеваний органов пищеварения)
- Анализы на группу крови, резус-фактор, Kell-антитела
- Анализы на ВИЧ, гепатиты, RW
- Общий анализ крови (ОАК), общий анализ мочи (ОАМ), биохимия крови, коагулограмма, степень агрегации тромбоцитов (если пациент принимает аспириноподобные дезагреганты).
Как происходит выбор оптимального варианта реконструкции и вида бедренно-подколенного шунтирования?
Как уже было частично озвучено ранее, достаточно хорошей альтернативой открытым вмешательствам в современной сосудистой является эндоваскулярное (внутрисосудистое) лечение. Внедрение эндоваскулярной техники в лечение поражений артерий, расположенных ниже паховой складки, существенно изменило существовавшие ранее подходы к выбору тактики лечения пациентов с хронической ишемией нижних конечностей.
Экспертным сообществом (в виде TASC – трансатлантический межобщественный консенсус) на основе накопленного опыта и анализа результатов использования хирургического и эндоваскулярного методов лечения была разработана анатомическая классификация, в которой для определенного типа поражения бедренных, подколенных и тибиальных артерий был подобран оптимальный вариант операции - хирургический (открытый или через стандартные доступы) или эндоваскулярный. В этой классификации выделено 4 анатомических варианта поражения – А, В, С и D, где при анатомии А и В предпочтительно выполнение эндоваскулярного подхода, а при типах поражения С и D – показан какой-то из вариантов открытой операции – бедренно-подколенное шунтирование или бедренно-тибиальное шунтирование.
Актуальным остается вопрос выбора пластического шунтирующего материала для операции бедренно-подколенного шунтирования. Как у синтетических протезов, так и у аутовены есть свои преимущества и недостатки при использовании в качестве шунта. В настоящее время фирмами-производителями выпускается огромное количество различных сосудистых протезов. Неоспоримыми преимуществами протезов является широкий диапазон диаметров (от 4 до 8мм в диаметре) и длины, вариабельность модификаций (с опорным армированием, толщиной стенки, покрытием внутренней поверхности), доступность, отсутствие реакции организма, удобство в работе хирурга и ряд других. Среди недостатков можно выделить относительную плотность (грубость) и чужеродность ткани в отличии от вены, возможность деформации и перегиба (шунт размещается в зоне бедренного и коленного сгиба, то есть в достаточно мобильной зоне), высокую вероятность интимальной гиперплазии. Преимуществом аутовены является ее тканевая идентичность в качестве шунтирующего материала, низкая вероятность деформации и перегиба, хорошая адаптация в окружающих тканях, отсутствия реакции форменных элементов крови на стенку в отличии от протеза и вероятности интимальной гиперплазии. Но при достаточно убедительных преимуществах аутовена имеет целый ряд недостатков и ограничений использования: отсутствие вариабельности размеров, нередко имеет рассыпной тип строения (то есть отсутствует ствол большой подкожной вены достаточного диаметра), имеет много притоков, требующих кропотливой работы при подготовке шунта, имеет клапанный аппарат (нередко служащий причиной ранних тромбозов при неадекватной обработке вены), трудоемкость выделения из окружающих тканей и высокую вероятность повреждения, нередко возникает варикозная трансформация большой подкожной вены, невозможность использования для реконструктивной сосудистой операции при наличии ИБС и перспективе выполнения аортокоронарного шунтирования, где она также может быть использована в качестве шунта.
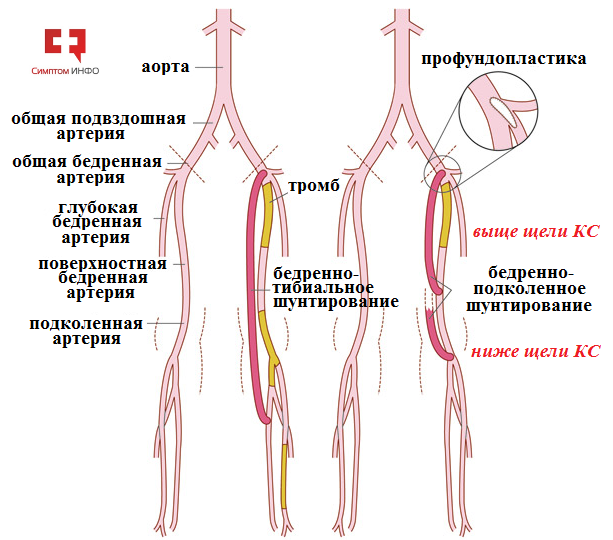
Рис.5 Варианты шунтирующих операций при периферическом атеросклерозе сосудов ног
Как показывает практика синтетические протезы хорошо зарекомендовали себя при выполнении бедренно-подколенного шунтирования выше щели коленного сустава, и результаты их использования сопоставимы или несколько уступают шунтированию аутовеной. В случае, когда показано выполнение бедренно-подколенное шунтирование ниже щели коленного сустава, предпочтительно использование аутовены или тонкостенных конусных синтетических протезов. Выбор наложения дистального (нижнего) анастамоза при шунтировании сосудов зависит от распространенности поражения. Если сужение/закупорка располагается выше подколенной артерии, выполняется бедренно-подколенное шунтирование выше щели коленного сустава, если же поражена подколенная артерия и тибиоперонеальные ствол или задняя большеберцовая артерия проходимы шунтирование осуществляется ниже коленного сустава.
Как проводится подготовка пациента к операции бедренно-подколенного шунтирования?
Накануне операции лечащий врач или хирург объяснит вам принципы выполнения операции и ответит на любые вопросы, связанные как с самой операцией, так и с поведением и рекомендациями в послеоперационном периоде. Перед операцией Вам будет предложено подписать форму добровольного медицинского согласия на выполнение оперативного лечения. Постарайтесь внимательно с ней ознакомиться, разъяснить в беседе с хирургом непонятные для Вас вопросы.
Лечащий врач проведет полное физикальное и инструментальное обследование для определения вида операции и оценки состояния организма, оценит результаты проведенных диагностических тестов. Большинство пациентов с атеросклерозом артерий нижних конечностей принимает дезагрегантные аспириноподобные препараты, которые серьезно разжижают кровь. За 7-10 дней до операции накануне госпитализации в стационар обычно рекомендуется отменить их прием, поскольку они могут увеличивать вероятность геморрагических осложнений и формирования гематом в послеоперационной ране. При необходимости постоянного разжижения крови (например, при наличии фибрилляции предсердий или состояния после протезирования клапанов сердца) в качестве альтернативы аспирину или варфарину используют низкомолекулярный гепарин, выполняя подкожные инъекции.
Перед операцией производится подготовка кишечника с полным его опорожнением и очищением. В течение 1-2 суток после операции пациент будет находится в вынужденном горизонтальном положении с отсутствием возможности подъема с постели, в том числе с целью осуществления гигиенических мероприятий. Для очищения кишечника обычно используют очистительную клизму или специальные слабительные препараты (например, фортранс). Обязательным условием подготовки является тщательное бритье кожных покровов нижних конечностей накануне операции (предпочтительно не более чем за 8 часов до выполнения кожных разрезов). Все имеющиеся трофические нарушения на коже обрабатываются антисептиками и изолируются.
Обычно за сутки до операции с пациентом пообщается анестезиолог – специалист, который будет обеспечивать анестезию во время операции. Ему необходимо обязательно сообщить о наличии аллергии на любые лекарства, латекс, йод, ленту, контрастные красители и анестетики (местные или общие). Совместно хирург и анестезиолог определяют какой вариант анестезиологического пособия оптимально подойдет пациенту. Также пациенту важно рассказать о том, какие препараты он принимает или принимал накануне госпитализации в стационар.
Для устранения боязни и возбуждения перед операцией проводится премедикация с целью седации и психолого-фармакологической подготовки пациента к операции. Приблизительно за 30-60 минут до выполнения доступа выполняется введение антибиотика с целью антибиотикопрофилактики и подавления сапрофитной флоры (флоры, существующей на кожных покровах организма в естественных условиях).
Как выполняется бедренно-подколенное шунтирование?
Операция бедренно-подколенного шунтирования требует обязательного выполнения в стационарных условиях и минимально 4-5 дневного пребывания в больнице. Перед подачей пациента в операционную, его попросят удалить все украшения или металлические предметы с тела, снять одежду и одеть специализированное белье для транспортировки в операционную.
В операционной пациента разместят на операционном столе в положении «на спине». Анестезиолог установит внутривенные катетеры для введения препаратов и жидкостей на период проведения операции. Обычно внутривенный катетер при операции бедренно-подколенного шунтирования устанавливают в кубитальную вену на локтевом сгибе. В зависимости от тяжести состояния пациента возможна установка катетера в крупную магистральную вену (например, подключичную вену) для необходимости проведения быстрой инфузии препаратов, кровезаменителей и т.д. Во время операции будет проводиться мониторирование артериального давления, сократительной электрической активности сердца, дыхания, уровня насыщения крови кислородом и ряда других показателей.
Непосредственно операция бедренно-подколенного шунтирования обычно выполняется под местной проводниковой анестезией (перидуральной, спинальной), что позволяет добиться хорошего обезболивания и обездвиживания нижних конечностей при сохранении сознания пациента. При избыточной тревожности внутривенно возможно введение седативных препаратов. В редких случаях, чаще при невозможности выполнения спинальной пункции и анестезии (например, при выраженном искривлении или посттравматических изменениях позвоночника), анестезиолог может применить общую анестезию с использованием внутривенной анестезии и кислородной масочной поддержкой или же провести полную общую анестезию с интубацией дыхательных путей и искусственной вентиляцией легких.
Баланс жидкостей, поступающих и выводимых из организма будет контролироваться установкой мочевого катетера. Перед кожным разрезом внутривенно с целью антибиотикопрофилактики и предотвращения раневой инфекции будет введен антибиотик.
Кожные покровы оперируемой нижней конечности тщательно обрабатываются антисептическим раствором. А ткани вокруг отграничиваются стерильным операционным бельем. Доступы к артериям делаются в местах, где будут наложены анастамозы (соустья) между шунтами и собственными артериями. Обычно используется 3 основных доступа: 1) к бедренным сосудам – в верхней трети бедра, 2) к дистальной порции поверхностной бедренной артерии – в нижней трети бедра по медиальной поверхности в межмышечном пространстве между передней и задней группами мышц, 3) к тибиоперинеальному стволу – по медиальной поверхности верхней трети голени. Обычно первым делают нижний доступ, чтобы убедиться в проходимости артерий и оценить возможность выполнения бедренно подколенного шунтирования. Техника операции и наложения анастамозов является идентичной другим видам сосудистых шунтирующих операций.
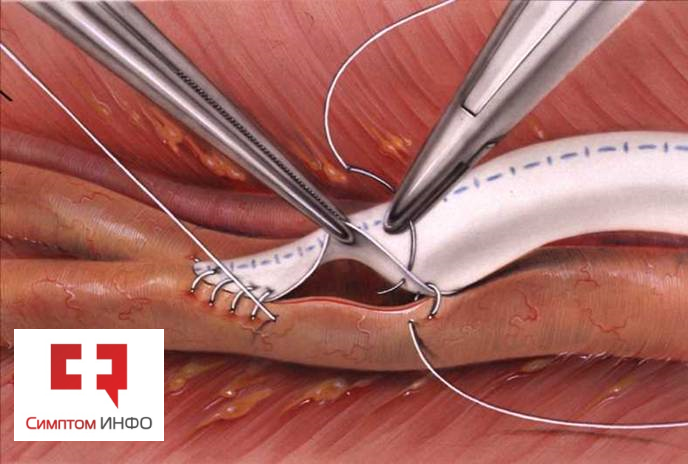
Рис.6 Наложение сосудистого анастамоза
При выполнении шунтирования с использованием аутовены, ее предварительно выделяют из окружающих тканей, тщательной перевязывают или клипируют все притоки, разрушают клапанный аппарат с помощью специального устройства – вальвулотома, при необходимости из отдельных разрезов ее удаляют из подкожной клетчатки и меняют направление (реверсируют) для предотвращения влияния клапанов на проходимость шунта и поток крови.
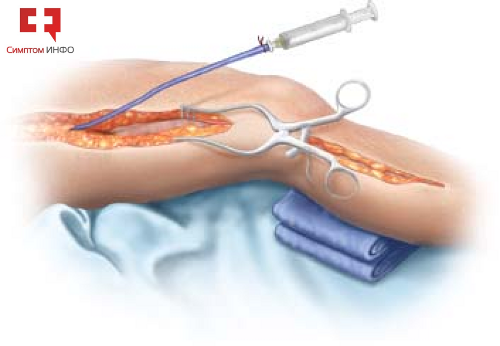
Рис.7 Забор и подготовка аутовены для шунтирования
Перед наложением анастамоза пациенту вводится расчетная доза гепарина (5000 ЕД), пережимаются сосуды и накладывают сначала дистальный (нижний) анастамоз между аутовеной или синтетическим протезом, проверяют ее герметичность. Далее протез или вену проводят под фасцией на бедро в обход места закупорки и сшивают с бедренной артерией с формированием проксимального (верхнего) анастамоза. Его тоже проверяют на состоятельность. И пускают кровоток по всей реконструкции. Места анастамозов укрывают специальной гемостатической губкой.
Иногда, особенно в случае лечения критической ишемии нижних конечностей и сомнительном состоянии периферического русла, для контроля за компетентностью выполненного бедренно-подколенного шунтирования и оценки проходимости шунта хирург может использовать интраоперационную ангиографию.
Послеоперационные раны ушиваются. Для контроля и дренирования операционной области устанавливаются контрольные дренажи. Раны укрываются стерильными асептическими наклейками.
Как обычно протекает послеоперационный период после БПШ?
В стационаре
После операции пациента переведут в обычную палату, где в течение суток он будет находиться под наблюдением врача. При необходимости может быть налажено интенсивное мониторирование основных витальных функций: уровня артериального давления, пульса, электрической активности сердца, показателей газообмена. Для обезболивания пациент будет получать обезболивающие препараты, чаще это препараты из группы нестероидных противовоспалительных средств (НПВС). Иногда для планового обезболивания может использоваться перидуральный катетер, в которой будут вводится анестетики из группы новокаина (лидокаин, наропин), позволяющие хорошо купировать как послеоперационную боль, так и боль, сопровождающую критическую ишемию нижних конечностей, постепенно уменьшающуюся после реваскуляризирующей операции. Обычно обезболивание требуется в течение 4-5 дней после вмешательства.
Очень важно наблюдение за состоянием оперированной нижней конечности. Важны такие показатели как: 1) наличие пульса на шунтированных артериях и пульсации самого протеза или аутовены, 2) внешний вид ноги, 3) степень болевого синдрома, 4) наличие активных движений.
При необходимости в палате может быть наложена медикаментозная поддержка с использованием внутривенных лекарств, нормализующих ритм сердца, уровень артериального давления, обладающих гемостатическим потенциалом и других. По мере нормализации состояния пациента эти лекарства будут постепенно уменьшаться и вообще отменены. Для профилактики тромбоза шунта в раннем послеоперационном периоде назначаются прямые антикоагулянты (гепарин и его аналоги) и дезагреганты (аспириноподобные препараты). Дозы препаратов обычно подбираются индивидуально в зависимости от клинического состояния и веса пациента.
Принципиальных ограничений по питанию для пациентов, перенесших бедренно-подколенное шунтирование, нет и через 2-3 часа пациент в случае проведения операции в условиях местной анестезии может спокойно питаться. Если же проводился общий наркоз, то с расширением диеты следует повременить и отложить прием пищи на 8-12 часов.
На следующие сутки после операции пациент может самостоятельно или при помощи ухаживающего подняться с постели и расширить двигательный режим. В течение 3-4 дней перевязочной сестрой будут выполняться ежедневные перевязки. Решение о выписке принимается врачом и пациентом совместно, но чаще сроки пребывания в стационаре не превышают 4-6 дней.
В домашних условиях
Находясь в домашних условиях очень важно, чтобы область послеоперационной раны оставалась чистой и сухой. Для принятия водных процедур лечащий врач предоставит соответствующие рекомендации. Обычно врач разрешает принять прохладный контрастный душ после снятия швов с раны. Швы с раны снимаются только под контролем хирурга в стационаре или на амбулаторном приеме через 1,5-2 недели после операции.
Некоторое время после операции лечащий врач попросит пациента воздержаться от физических нагрузок и каких-либо действий, сопровождающихся напряжением. Сразу после выписки из стационара необходимо стать на учет участкового хирурга и регулярно посещать контрольные осмотры и проводить перевязки (обычно их рекомендуют выполнять через сутки до окончательного снятия швов с ран). Именно участковый хирург определяет степень нетрудоспособности и допускает к работе.
Обязательным условием выздоровления и сохранения проходимости наложенного шунта является прием разжижающих кровь препаратов, до тех пор, пока стенки протеза не покроются собственной внутренней выстилкой (интимой). Выбор лекарственной терапии остается на лечащим врачом, поскольку только он знает особенности пациента и может подобрать оптимальную дозировку. В настоящее время клинически доказанной считается использование в послеоперационном периоде 2-х компонентной дезагрегантной терапии с использованием препаратов из группы аспирина и клопидогреля. Аспириноподобный препарат назначают пожизненно, а препарат из группы клопидогреля на 9-12 месяцев. В редких случаях комбинируют лечения использованием препаратов из группы пероральных «гепаринов» (например, ривароксабан).
Для динамического контроля за состоянием шунта назначаются регулярные ультразвуковые исследования, периодичность которых обычно согласовывается оперирующим хирургом или лечащим врачом (в среднем каждые 6 месяцев).
Очень важно сохранять с лечащим врачом тесный информационный контакт и при необходимости немедленно сообщить ему возможных проблемах. Ниже приведен список возможных проблем или осложнений, с которыми можно столкнуться в раннем послеоперационном периоде:
- Лихорадка, высокая температура и/или озноб
- Усиление болей, покраснение, прогрессирование отека и уплотнение тканей, появление крови или кровоточивость из дренажного отверстия или раны
- Похолодание, онемение, появление покалываний (парестезий) или других изменений в оперированной конечности
- Боль в груди или повышение артериального давления, тошноты/рвоты, обильного потоотделения, резкого головокружение и/или обморока
Быстрый контакт пациента с врачом позволит избежать прогрессирования проблемы и своевременно их устранить.
Какие существуют потенциальные осложнения при выполнении операции бедренно-подколенного шунтирования?
После операции бедренно-подколенного шунтирования могут возникнуть как обычные (характерные для любого хирургического вмешательства) осложнения, так и специфические, связанные с техническими особенностями операции (например, тромбоз или кровотечение).
Ниже представлены наиболее распространенные из них:
- Инфаркт миокарда (сердечный приступ)
- Сердечные аритмии (нарушения ритма сердца)
- Кровоизлияния, гематомы (редко кровотечение)
- Инфицирование ран
- Отек оперированной конечности (может быть как воспалительным, так и реперфузионным вследствие несоответствия притока и оттока жидкости)
- Тромбоз (окклюзия) протеза или артерий
- Отек легких (скопление жидкости в ткани легких)
- Повторное сужение или рестеноз протеза или области анастамоза
- Повреждение нерва
Вариант устранения осложнений полностью зависит от характера возникшего осложнения, при этом чем раньше оно будет выявлено, тем может быть эффективнее последующее лечение. Именно поэтому важна осведомленность пациент относительно возможности их развития.
Какими результатами характеризуется операция бедренно-подколенного шунтирования?
Бедренно-подколенное шунтирование самая распространенная операция, выполняемая в сосудистой хирургии при поражении периферических артерий нижних конечностей. При выполнении опытным хирургом летальность после таких операций минимальна и стремиться к нулю. Усложняющими факторами, отражающимися на результатах лечения являются сопутствующие заболевания, в том числе сердечно-сосудистые, наличие критической ишемии нижних конечностей и/или прогрессирующая острая артериальная недостаточность, диабетическая ангиопатия и кальциноз артерий, наличие выраженных трофических изменений, гангрены и инфицированных трофических ран, потенциально повышающих вероятность недостаточного эффекта реваскуляризации и возможной ампутации нижней конечности и связанной с этим летальностью.
Операции бедренно-подколенного шунтирования выполняются практически в любом сосудистом отделении и у большинства клиник накоплен достаточный опыт подобных вмешательств. В случае БПШ отражением эффективности проведенной операции является отдаленная проходимость наложенных шунтов. Согласно данным последних рекомендаций Европейского общества сосудистых хирургов (ESVS) отдаленная проходимость шунтов после бедренно-подколенного шунтирования выше щели коленного сустава при 5-летнем сроке наблюдения достигает 67% при использовании синтетических протезов и более 80% при выполнении аутовенозного шунтирования (с использованием большой подкожной вены). Конечно результаты операции бедренно-подколенного шунтирования ниже щели коленного сустава сравнительно хуже, составляя около 70 % для шунтирования с использованием аутовены и 30-50% при использовании современных тонкостенных армированных синтетических протезов.
Какова ориентировочная стоимость операции бедренно-подколенного шунтирования в Москве и в регионах?
Как уже было сказано ранее, операция бедренно-подколенного шунтирования самое популярное и распространенное вмешательство в сосудистой хирургии и поэтому оно успешно выполняется во многих сосудистых отделениях и центрах сердечно-сосудистой хирургии г.Москва и регионов. В некоторых отделениях эта операция является единственной, выполняемой на артериальной сосудистой системе. Технические принципы такого варианта шунтирования хорошо известны большинству сосудистых хирургов. Согласно ежегодным отчетам Российского общества сосудистых хирургов и ангиологов количество таких операций постоянно растет. В большинстве случаев, операция бедренно-подколенного шунтирования выполняется бесплатно благодаря финансовому обеспечению из средств обязательного медицинского страхования (ОМС), то есть абсолютно бесплатно для пациента при использовании страхового медицинского полиса.
В Москве существует достаточно большое количество центров, в которых эту операцию можно выполнить по индивидуальной оплате. При анализе сайтов ряда медицинских клиник, цена на бедренно-подколенное шунтирование в Москве в коммерческих центрах вариабельна от 30 до 100 тысяч рублей, в среднем составляя не менее 35-40 тысяч рублей. Согласно законам экономики, в большинстве случаев цена на любую сосудистую операцию в частной клинике формируется с учетом целого ряда факторов: арендная плата площадей медучреждения, расположение клиники, уровень сервисного обслуживания, популярность, «раскрученность», используемый при операциях расходный материал и т.д. Очень важно отметить один из серьезных нюансов: при предоставлении прейскуранта цен на операцию большинство клиник не упоминает о необходимости дополнительного приобретения материала для шунтирования – сосудистого протеза (при выполнении операции с его использованием) и других расходных материалов. Поэтому перед обращение необходимо обязательно уточнить этот момент.
В любом случае перед принятием решения о том, куда обращаться за помощью, пациенту желательно ознакомиться с информационными материалами каждой клиники (большинство предоставляет данные в открытом доступе в сети интернет) и сопоставить их с рекомендациями друзей, знакомых и коллег.