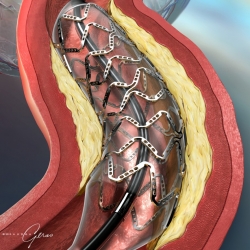
Что такое баллонная ангиопластика и коронарное стентирование?
Почему развивается ишемическая болезнь сердца?
Как проводится диагностика патологии коронарных артерий и ИБС?
Как лечится ишемическая болезнь сердца?
Какие осложнения встречаются после коронарного стентирования?
Как протекает период реабилитации после стентирования коронарных артерий?
Каковы отдаленные результаты после выполнения стентирования сердца?
Что такое баллонная ангиопластика и коронарное стентирование?
Баллонная ангиопластика коронарных артерий или перкутанная (чрезкожная) транслюминальная (внутрисосудистая) коронарная ангиопластика была впервые использована в кардиологической практике в конце 1970-ых. Коронарная ангиопластика это малоинвазивное нехирургическая вмешательство на сосудах сердца, позволяющее уменьшить возникшее в результате атеросклероза сужение в артерии и восстановить приток крови к миокарду по коронарным артериям.
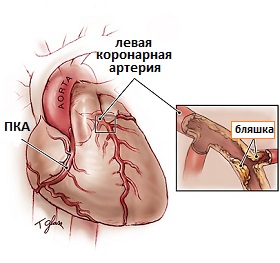
Рис.1 Атеросклероз коронарных артерий
Соответственно больший приток крови к сердцу улучшает поступление к миокарду кислорода, необходимого для его полноценной работы. В последующем многочисленными исследователями были придуманы другие внутрисосудистые (эндоваскулярные) методы восстановления просвета коронарных артерий, например, разработана техника коронарного стентирования, атерэктомии (удаление бляшек) и других. Поэтому в настоящее время эту группу методов лечения ишемической болезни сердца объединили в группу так называемых чрезкожных коронарных вмешательств. Принцип баллонной ангиопластики сводится к тому, что через пункцию артерии на ноге или руке в суженному месту в коронарной артерии подводится специальный катетер с размещенным на кончике баллоном. При введении баллончик находится в спавшемся (сдутом) состоянии и когда этот катетер находится в артерии на уровне сужения (для четкого определения местоположения на катетере есть специальные рентгенпозитивные метки), его раздувают, увеличивая тем самым просвет коронарной артерии. Это вмешательство позволяет практически сразу уменьшить боли в грудной клетки, являющиеся следствием стенокардии, улучшать прогноз у пациентов с нестабильной стенокардией, уменьшают дальнейшее прогрессирование или предотвращают развитие инфаркта миокарда, а также позволяют избежать открытого хирургического вмешательства на коронарных артериях – аортокоронарного шунтирования. Следует также сказать, что со временем изолированная коронарная ангиопластика оказалась не столь эффективной как предполагалось, и основной причиной неудовлетворительных результатов после ее выполнения стало повторное сужение коронарных артерий вследствие прогрессирования атеросклероза через несколько месяцев после операции. Именно поэтому исследователи были вынуждены искать новые пути увеличения сроков проходимости коронарных артерий и пришли к открытию возможности коронарного стентирования, то есть имплантации в место сужения специальных коронарных стентов. Они представляют собой металлические трубочки, произведенные из сплава тонкого металла с включением нитинола со специальным образом сделанными в них отверстиями. Установка стентов во время коронарного стентирования позволило создать своеобразный каркас в области сужения и более длительно поддерживать проходимость сосуда после стентирования сердца.

Рис.2 Коронарография как этап обследования перед стентированием сердца
Технология стентирования сердца стала активно применяться с начала 1990-ых и накопление определенного опыта стентирования коронарных артерий позволила существенно сократить долю пациентов, нуждающихся в выполнении экстренного аортокоронарного шунтирования, до 1%, в результате чего резко увеличилась выживаемость таких пациентов и возникла возможность стабилизации их состояния и подбора оптимальной программы дальнейшего лечения. Дальнейшее развитие технологий стентирования сердца привело к появлению стентов с лекарственным покрытием, которое позволяет замедлять скорость атеросклеротических изменений в стенке уже стентированной артерии. Использование в практике стентов с лекарственным покрытием позволило еще больше сократить возможность повторного сужения или рестеноза артерий после коронарного стентирования до менее чем 10%. В настоящее время результаты стентирования коронарных артерий и коронарного шунтирования практически сопоставимы. Однако существует ряд клинических состояний, при которых коронарное стентирование может оказать неэффективным или невыполнимым: 1) малый диаметр коронарных артерий – менее 2 мм (соответствует наименьшему размеру стента); 2) отдельные анатомические варианты поражения; 3) формирование выраженных рубцовых изменений в области ранее стентированной артерии; 4) непереносимость клопидогреля бисульфата (Плавикс - Plavix) и других дезагрегантных препаратов, которые необходимо будет обязательно принимать длительное время после стентирования сосудов сердца.
Различные варианты атерэктомии (удаления атеросклеротической бляшки из просвета коронарной артерии) были исходно разработаны в качестве дополнения к чрезкожным коронарным вмешательствам. К ним относят эксимерлазерную атерэктомию, основанную на фотоаблации (выжигании и испарении) бляшки, ротационную атерэктомию, основанную на использовании быстро вращающегося специального лезвия с алмазным покрытием, для механического удаления бляшки, и направленную атерэктомию для вырезания и удаления атеросклеротической бляшки. Ранее предполагалось, что какие устройства позволят снизить частоту развития повторных сужений (рестенозов), однако накопление опыта их использования и клинические исследования выявили их невысокую эффективность, и в настоящее время атерэктомию применяют в отдельных клинических случая в качестве дополнения стандартным эндоваскулярным вмешательствам на коронарных артериях.
Коронарное стентирование (3D анимация)
Почему развивается ишемическая болезнь сердца?
Как уже было сказано ранее, артерии, поставляющие обогащенную кислородом кровь к сердечной мышце или миокарду, носят название коронарных артерий. Ишемическая болезнь сердца (ИБС) возникает в результате отложения в стенке этих артерий холестерина, кальция, разрастания мышечных клеток и клеток соединительной ткани. Накопление этих отложений в коронарной артерии ведет к утолщению стенки и сужению внутреннего просвета сосуда. Этот процесс носит системный характер (встречается во всех артериях организма), связан с нарушением обменных процессов и носит название атеросклероза. Такое накопление не происходит одномоментно, а протекает длительное время начиная с 20 летнего возраста. Когда сужение коронарных артерий достигает более чем 50-70% от их исходного диаметра, в миокарде возникает потребность в увеличению потребления кислорода при физической нагрузке. Клинически это проявляется появлением такого симптома как боль в грудной клетке. Однако, приблизительно у 25% пациентов этот симптом может отсутствовать несмотря на подтвержденную инструментальными методами диагностики ишемию (снижение кровоснабжения) миокарда или пациенты могут жаловаться эпизоды появления одышки при физической нагрузке. Тем не менее, риск развития инфаркта миокарда у этих категорий пациентов практически одинаков. Когда степень сужения коронарных артерий достигает 90-99% у пациентов возникает так называемая стенокардия покоя (нестабильная стенокардия), когда для провоцирования приступа болей за грудиной необходима минимальная физическая нагрузка. Нестабильной ее называют потому, что риск развития инфаркта миокарда у таких пациентов крайне высокий. В случаях, когда происходит повреждение поверхности атеросклеротической бляшки, в месте этого повреждения происходит формирование кровяного сгустка или тромба и коронарная артерия оказывается полностью блокированной. К части миокарда находящейся за зоной этого тромбоза не поступает кровь и из-за нехватки кислорода и питательных веществ, приносимых кровью, происходит гибель миокардиальных клеток, развивается некроз (омертвение) или инфаркт миокарда.
Прогрессированию атеросклеротического процесса способствуют некоторые факторы, среди них наиболее распространенными являются курение, высокое артериальное давление, высокий уровень холестерина и сахарный диабет. Риск развития ишемической болезни сердца возрастает с возрастом (для мужчин старше 45 лет и для женщин старше 55 лет) или при наличии семейного анамнеза ишемической болезни сердца у ближайших родственников.
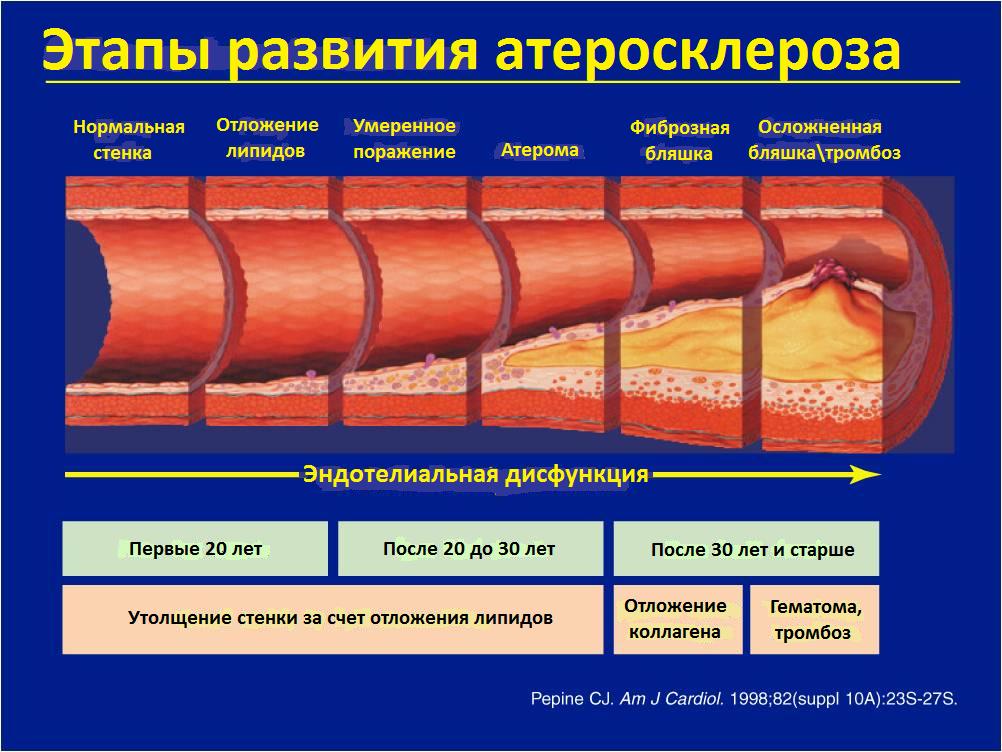
Рис.3 Этапы формирования атеросклероза в просвете коронарных артерий
Как проводится диагностика патологии коронарных артерий и ишемической болезни сердца?
Одним из первых методов диагностики ИБС является электрокардиография в покое (электрокардиограмма, ЭКГ), которая состоит в регистрации электрической деятельности сердца и может выявить изменения, характерные для ишемии или инфаркта миокарда. Очень часто ЭКГ у пациентов с ишемической болезнь сердца остается нормальной и изменения появляются только при физической нагрузке. Поэтому для регистрации явлений ишемии на ЭКГ ее часто комбинируют с функциональными нагрузочными тестами (стресс-тесты): нагрузочный тредмил-тест или электрокардиография в сочетании с велоэргометрией (дозированная нагрузка с использованием велотренажера). Точность этих методов в плане выявления ИБС (чувствительность) достигает 60-70%.
Если эти методы диагностики на дают необходимой информации или же невыполнимы, кардиологи часто используют метод исследования, связанный с введением меченного радиофармпрепарата ( чаще всего это Cardiolite® или таллий), а само исследование носит название сцинтиграфии миокарда. Радиофармпрепарат обладает определенным родством по отношению к миокарду и может какое-то время там накапливаться. В момент накопления пациента помещают в специальную считывающую радиоактивность камеру и регистрируют скорость и регион накопления препарата в миокарде, после чего по количеству препарата определяют область миокарда со сниженным кровоснабжением. Иногда это исследование комбинируют с функциональными стресс пробами, что позволяет наиболее точно выявить зону поражения и определить так называемую «причинную» суженную артерию.
Стресс-эхокардиография представляет собой комбинацию эхокардиографии (ультразвуковое исследование миокарда) с нагрузочными стресс-тестами. В настоящее время это один из наиболее точных вариантов методов диагностики ишемической болезни сердца. Суть его состоит в том, что при наличии сужения коронарной артерии при физической нагрузке и увеличении частоты сердечных сокращений, часть миокарда со сниженным поступлением кислорода и крови сокращается хуже или вообще не сокращается по сравнению с другими частями миокарда. Различия такого сокращения хорошо регистрируются с помощью эхокардиографии. Чувствительность стресс-эхокардиографии и сцинтиграфии миокарда с нагрузочными пробами достигает 80-85%. Бывают также случаи, когда пациент не в состоянии перенести увеличение физической нагрузки, например при критическом нарушении кровообращения в нижних конечностях, риске неврологических осложнений и т.д., используются варианты диагностики с использованием медикаментозной нагрузки. Принцип такой диагностики состоит в провоцировании нагрузки на миокарда путем увеличения частоты сердечных сокращений и основан на внутривенном введении препаратов, симулирующих такую нагрузку. В дальнейшем принцип регистрации ишемических изменений в миокарде не отличается от ранее озвученных (эхокардиография или сцинтиграфия миокарда).
Коронарография и сердечное зондирование с ангиографией – это исследование, с помощью которого можно точно определить строение коронарных артерий. В настоящее время это наиболее точный способ выявления сужения коронарных артерий. В ходе этого исследования к коронарным артериям под рентгенологическим контролем подводятся тонкие пластиковые трубочки (катетеры), через которые вводят контрастный препарат (контраст), прокрашивающий артерии изнутри. Получаемая картина регистрируется рентгеновской установкой и записывается на видео. Коронарография позволяет определить место и степень сужения коронарных артерий и является исследованием, по результатам которого определяется дальнейшая тактика лечения, необходимо ли в конкретном случае коронарное стентирование или пациенту показано аортокоронарное шунтирование.
В последнее время стала активно использоваться новая технология ангиографического исследования коронарных артерий – КТ- коронарография или мультиспиральная компьютерная томография с контрастированием коронарных артерий. Во время КТ – коронарографии отсутствует необходимость в использовании диагностических катетеров, контраст вводится внутривенно, через определенный промежуток времени оказывается в аорте и коронарных артериях и компьютерный томограф регистрирует заполнение им сосудов сердца. Этот метод появился в клинической практике сравнительно недавно и в настоящее время происходит накопление опыта его использования. Важно также отметить, что риск возникновения серьезных осложнений при проведении коронарографии минимален (менее 1 %).
Как лечится ишемическая болезнь сердца?
Принцип лечения ИБС достаточно прост, основные лечебные мероприятия направлены на уменьшение потребления кислорода миокардом для того, чтобы компенсировать нехватку кровоснабжения, а также частично расширить коронарные артерии, тем самым увеличив при этом приток крови. Для этого используются 3 основные класса препаратов - нитраты, бета-блокаторы и блокаторы кальциевых каналов.
Примеры нитратов:
- изосорбид (Isordil),
- мононитрат изосорбида (Imdur), и
- накожный пластырь с нитропрепаратами.
Примеры бета-блокаторов:
- пропранолол (Индерал - Inderal),
- атенолол (Тенормин - Tenormin), и
- метопролол (Лопрессор - Lopressor).
Примеры блокаторов кальциевых каналов:
- нифедипин (Прокардиа - Procardia, Адалат - Adalat),
- верапамил (Калан - Calan, Верелан – Verelan, Изоптин и другие),
- дилтиазем (Кардизем - Cardizem, Дилакор - Dilacor, Тиазак - Tiazac), и
- амлодипин (Норваск - Norvasc).
Сравнительно недавно появился препарат нового четвертого класса - ранолазин (Ранекса - Ranexa), эффективность которого в настоящее время исследуется.
Большинство пациентов после назначения этих препаратов отмечает улучшение и уменьшение частоты приступов стенокардии. Однако в случаях, когда признаки ишемии сохраняются, проводимое лечение оказывается не достаточно эффективным или приступы сохраняются при выполнении физических нагрузок, возникает необходимость в выполнении коронароангиографии, нередко сопровождающейся проведением стентирования коронарных артерий, или заканчивающейся определением показаний к коронарному шунтированию.
Пациенты с нестабильной стенокардией обычно имеют выраженное сужение коронарных артерий и соответственно высокий риск развития инфаркта миокарда. Таким пациентам в дополнение к лекарственной терапии стенокардии, показано назначений препаратов, разжижающих кровь, например гепарина. В настоящее время чаще с этой целью используются низкомолекулярные формы гепарина, в частности эноксипарин (Lovenox), выпускаемый в виде шприцов для внутрикожных инъекций. Кроме того, этим пациентам назначают дезагреганты на основе аспирина, которые предотвращают агрегацию (слипание) тромбоцитов, участвующих в образовании тромба. Пациентам со склонностью к тромбообразованию назначают более высокоэффективные дезагрегантные препараты на основе клопидогреля. Однако несмотря на то, что пациентам с нестабильной стенокардией как правило назначается достаточно мощная медикаментозная терапия, у них по-прежнему сохраняется высокий риск развития острого коронарного синдрома и инфаркта миокарда. Этим пациентам показано проведение диагностической коронарографии, стентирования коронарных артерий и, возможно, коронарного шунтирования.
Проведение чрезкожных коронарных вмешательств сопровождается очень хорошими результатами, особенно если баллонная ангиопластика и стентирование коронарных артерий или атерэктомия выполняются у специально отобранных для этого пациентов, имеющих локальные отграниченные сужения (стенозы) одной или нескольких артерий. Показания к вмешательству обязательно должны определяться опытным рентгенэндоваскулярным хирургом. Процедуру стентирования коронарных артерий можно разбить на несколько этапов. Сначала в области предполагаемой пункции сосуда вводится обезболивающий препарат. Артерия на бедре или руке пунктируется иглой и в просвет вводится специальный гибкий металлический проводник. По нему в артерию устанавливается специальный сосудистый порт для осуществления различных технических мероприятий (манипуляций). По проводнику к устьям коронарных артерий под рентгенологиченским контролем подводится диагностический катетер и производится контрастирование сосудов, определяется место набольшего сужения. Далее за место сужения в просвет артерии вводится очень тонкий проводник, а по нему к месту стеноза подводится катетер с уже встроенным баллончиком. Последний постепенно раздувается до появления просвета, необходимого для введения катетера с коронарным стентом. Нужно отметить, что все мероприятия осуществляются под четким визуальным и рентгенографическим контролем. В дальнейшем к зоне сужения подводится катетер с коронарным стентом (используются 2 варианта – самораскрывающийся или расширяемый посредством баллонного катетера) и раскрывают его в просвете коронарной артерии, смещая атеросклеротические бляшки кнаружи и полностью восстанавливая просвет. Иногда для этого требуется создание высокого атмосферного давления в баллончике (от 2 до 20 атмосфер). После этого катетер удаляют, а стент остается в коронарной артерии.
Стентирование коронарных артерий самораскрывающимся стентом (видео)
Принцип размещения устройств для атерэктомии практически идентичный и лишь немного отличается от типа выбранного устройства.
Операция коронарного шунтирования используется в случаях, когда назначенное консервативное лечение оказывается неэффективным и выполнение стентирования коронарных артерий технически невыполнимо, противопоказано или может сопровождаться неудовлетворительными отдаленными результатами лечения. Аортокоронарное шунтирование (АКШ) показано пациентам, имеющим поражение коронарных артерий сразу на нескольких уровнях или в местах, в которых стентирование коронарных артерий может быть неэффективным или невыполнимым. Иногда коронарное шунтирование выполняется при неэффективности ранее проведенных эндоваскулярных коронарных пластик. Как показал опыт использования АКШ, эта операция сопровождается увеличением сроков выживаемости пациентов с поражением ствола левой коронарной артерии и ишемической болезнью сердца, сочетающейся с низкой насосной функцией сердца или фракцией выброса. Многие исследователи пытаются противопоставить эти два варианта лечения, однако это не совсем верно, поскольку для каждого из них существуют свои показания и они должны дополнять друг друга в случае этапного лечения.
Какие осложнения встречаются после коронарного стентирования?
Эффективность после эндоваскулярных коронарных вмешательств с использованием баллонной ангиопластики, стентов или атерэктомии достигает 95%. В очень небольшом проценте случаев стентирование коронарных артерий может быть технически невыполнимым. В основном эти сложности связаны с невозможностью проведения проводника или баллонного катетера за зону стеноза коронарной артерии. Самое серьезное осложнение может возникнуть тромбоз и закрытие расширенной (дилятированной) артерии в первые несколько часов после окончания процедуры. Острое закрытие или окклюзия чаще возникает после изолированной баллонной ангиопластики (до 5%) и является причиной большинства серьезных осложнений. Окклюзия коронарной артерии после баллонной ангиопластики представляет собой комбинацию нескольких факторов: надрыв внутренней оболочки артерии (диссекция интимы), образование тромба и выраженный спазм коронарной артерии при проведении баллонного катетера.
Для профилактики подобных осложнений во время или после коронарных вмешательств накануне процедуры пациентов готовят, назначая им мощные дезагрегантные и антикоагулянтные препараты, контролируя состояние свертывающей и противосвертывающей системы с помощью коагулограммы и определения агрегации тромбоцитов. Это лечение позволяет предотвратить формирование тромбов в просвете сосуда и разжижает кровь. Снятие спазма сосуда достигается введением комбинации нитропрепаратов и блокаторов кальциевых каналов. Выделяют группы пациентов, имеющих высокий риск развития подобного осложения:
- женщины,
- пациенты с нестабильной стенокардией, и
- пациенты, перенесшие инфаркт миокарда.
Частота возникновения острых нарушений проходимости коронарных артерий и тромбозов существенно уменьшилось после начала использования коронарных стентов, которые, по сути, решили проблему локального надрыва интимы, тромбообразования и выраженного спазма артерии. Кроме того, появилась новая генерация аспиринов, так называемые антиагреганты нового поколения, полностью блокирующие склонность тромбоцитов к тромбообразованию. Примерами таких препаратов являются абциксимаб (Реопро - Reopro) и эптифибатид (Интегрилин - Integrilin).
Однако в случаях, когда в результате введения даже этих мощных препаратов во время стентирования происходит повреждение коронарной артерии, может потребоваться выполнение экстренного аортокоронарного шунтирования. Если раньше перед появлением коронарных стентов и мощных дезагрегантных препаратов необходимость в экстренной АКШ возникала в 5% случаев, то в настоящее время частоты неотложного аортокоронарного шунтирования после коронарного стентирование составляет менее 1-2%. Общая частота риска развития летального исхода после попытки эндоваскулярного лечения ИБС существенно ниже 1%, в большинстве случаев частота неблагоприятного исхода зависит от количества и степени поражения коронарных артерий, сократимости миокарда или фракции выброса (ФВ), возраста и общего состояния пациента на момент выполнения процедуры.

Рис.4 Антиагреганты нового поколения - один из аспектов успешного стентирования коронарных артерий
Как протекает период реабилитации после стентирования коронарных артерий?
Вмешательство на коронарных артериях, в прочем как и любое другое ангиографическое исследование проводится в специально оборудованной операционной, в которой размещены аппарат для проведения коронарографии и большой компьютер для обработки получаемых данных и управления аппаратом. Эту операционную также называют рентгенхирургическим кабинетом или лабораторией сердечного зондирования. Накануне исследования пациентам вводят седативные препараты, такие как диазепам (Валиум), мидазолам (Versed), морфин, промедол или седуксен, что позволяет снять состояние тревоги и дискомфорта при проведении коронарного стентирования. Во время пункции артерии возможно появление незначительного дискомфорта в месте прокола в паховой области или в руке. При раздувании баллонного катетера пациент может ощущать кратковременный эпизод загрудинных болей или дискомфорта, поскольку на период раздувания баллона блокируется кровоток в коронарной артерии. Продолжительность процедуры стентирования коронарных артерий составляет от 30 минут до 2 часов и зависит от предполагаемой программы лечения, в среднем 60 минут. После того, как стентирование коронарных сосудов окончено, пациента переводят в палату для динамического наблюдения. В большинстве случаев катетеры удаляются из артерии сразу после эндоваскулярной операции, а отверстие в артерии ушивается специальным закрывающим устройством. Пациентам после перевода в палату назначают постельный режим на 12 часов, а общие сроки динамического наблюдения обычно составляют максимум 24 часа. После выписке в течение нескольких дней пациентам не рекомендуется поднимать тяжести и в течение 1-2 недель важно ограничить интенсивность физической активности. Это необходимо для хорошего заживления места пункции и профилактики такого частого осложнения как ложная послепункционная аневризма артерии. Через 2-3 дня пациенты могут вернуться к обычному режиму жизни, привычной работе и сексуальной активности.
После любой эндоваскулярной процедуры пациентам обычно назначают аспирин в дозировке минимум 100 мг в сутки, что необходимо для профилактики тромбообразования. Поскольку во время стентирования коронарных артерий в просвет артерии устанавливается инородное тело (стент), которое способно провоцировать тромбообразование, дополнительно к терапии аспирином назначают мощный дезагрегант - клопидогрель (Плавикс - Plavix). Его назначают минимум на 2-3 месяца, иногда и больше, поскольку в этот период металлический стент постоянно соприкасается с кровяным потоком. В последующем стенка стента постепенно покрывается внутренней оболочкой сосуда (интимой) и не опасна в плане тромбообразования. Однако в настоящее время в связи с активным использованием и имплантацией стентов с лекарственным покрытием, сроки формирования такой «защитной пленки» на поверхности стенки стента увеличились и для ее окончательного разрастания необходимо не менее 1 года. Соответственно и сроки приема аспирина и плавикса могут увеличиться более чем на 1 год.
Спустя несколько недель после стентирования коронарных артерий выполняются повторные пробы с физической нагрузкой, что позволяет оценить эффективность проведенного лечения и указать на возможность старта программы реабилитации. Обычно она включает 12 недельный курс последовательных физических упражнений продолжительностью от 1 до 3 часов в неделю. Программа по восстановлению обычно разрабатывается при активном участии врача-кардиолога или реабилитолога, а также рекомендуется пребывание в санаториях кардиологического профиля. Важным моментом программы реабилитации является отказ от вредных привычек и борьба с гиподинамией. Ниже представлены ключевые изменения образа жизни, которые позволят улучшить качество жизни после стентирования коронарных артерий и увеличить продолжительность жизни:
- прекращение табакокурения,
- борьба с избыточным весом и диетическое питание,
- контроль артериального давления и сахарного диабета,
- снижение уровня холестерина крови.
Каковы отдаленные результаты после выполнения стентирования сердца?
Отдаленные результаты стентирования коронарных сосудов во многом зависят от техники, использованной при проведении процедуры. Так, например, приблизительно 30-50% проведенных коронарных ангиопластик без стентирования через 6 месяцев заканчиваются формированием повторного сужения. По истечению этого срока пациенты либо повторно обращаются с признаками стенокардии напряжения, либо не имеют жалоб, а рестеноз коронарных артерий выявляется при контрольном обследовании через 4-6 месяцев после первичной операции стентирования. Вероятность выявления рестеноза увеличивается при сопутствующем сахарном диабете. Повсеместное использование стентов для восстановления просвета коронарных артерий позволило сократить частоту развития рестонозов более чем на 50%. А появление стентов с лекарственным покрытием снизило частоту повторных стенозов до менее чем 10%.
Рестеноз одна из основных проблем любого варианта как хирургического, так и эндоваскулярного лечения сосудистой патологии, в частности стентирования коронарных артерий, однако если выявленное сужение некритично и у пациента отсутствуют симптомы стенокардии, с таким состоянием можно справляться медикаментозно. Некоторым пациентам возможно выполнение повторных вмешательств, для того чтобы восстановить кровоток в артериях сердца. Повторные процедуры эндоваскулярной пластики коронарных артерий характеризуется такими же непосредственными и отдаленными результаты, как и первичное стентирование, но к сожалению в некоторых случаях, чаще из-за анатомии поражения частота рестенозов бывает достаточно высокой. В таких случаях пациентам как вариант этапного лечения предлагается выполнение следующим этапом аортокоронарное шунтирование. Пациенты также в праве сразу выбрать открытое хирургическое вмешательство при сохранении неуверенности в повторном стентировании коронарных артерий. Тем не менее, постоянно появляются новые современные варианты лечения, направленные на увеличение проходимости после стентирования коронарных сосудов. Так, например, в последнее время с этой целью активно используется методика внутрикоронарного воздействия радиации, которое носит название брахитерапии. Как показывают статистические исследования, вероятность формирования рестеноза при сохранении проходимости артерий в течение 6-9 месяцев становится минимальным и повышается вероятность того, что коронарные артерии останутся проходимыми в течение нескольких лет. Это утверждение доказывает тот факт, что при сохранении проходимости в течение года отдаленный рестеноз считается казуистикой, а появление симптомов стенокардии чаще связано с вовлечением в патологический процесс другой коронарной артерии.
О стентировании коронарных артерий в формате видео-презентации