Введение
Какие современные препараты для лечения сахарного диабета существуют?
Сульфонилы
Меглитинины
Лекарственные средства, уменьшающие количество глюкозы, производимой печенью
Лекарства, которые увеличивают выведение глюкозы в почках
Лекарства, увеличивающие чувствительность клеток к инсулину
Лекарства, которые уменьшают всасывание углеводов в кишечнике
Лекарства, влияющие на гликемический контроль
Какие комбинированные препараты используются при лечении сахарного диабета?
Как проводится лечение сахарного диабета инсулином?
Какие существуют способы введения инсулина?
Насколько важна диета в комплексном лечении сахарного диабета?
Есть ли будущее у трансплантации поджелудочной железы в качестве метода лечения сахарного диабета?
Введение
Основной задачей терапии диабета является сведение к минимуму высоких значений сахара крови, не вызывая при этом предельно низких значений. Диабет 1 типа лечится только с применением инсулина и соблюдением диабетической диеты. Лечение сахарного диабета 2 типа начинается с мер, направленных на снижения веса, приема пероральных препаратов и противодиабетической диеты. Если данные меры не сопровождаются успехом, к лечению добавляют инсулин.
Придерживаясь диабетической диеты, разработанной Американской Диабетической Ассоциацией (ADA), пациенты могут с успехом контролировать уровень глюкозы в крови. Главный принцип диеты заключается в низком потреблении жира, простых углеводов и холестерина. Допускается лишь употребление небольшого количества простых углеводов, которое обязательно должно сопровождаться потреблением сложной пищи. Общий объем калорий следует равномерно разделить на 3 приема пищи.
Снижение веса и физические упражнения способствуют повышению чувствительности организма к инсулину, что помогает контролировать уровень сахара в крови.
Лекарства, используемые для лечения диабета 2 типа, требуются для реализации следующих эффектов и в зависимости от этого делятся на несколько групп:
- увеличения производства инсулина непосредственно поджелудочной железой;
- повышения чувствительности клеток к инсулину;
- уменьшения всасывания углеводов из кишечника;
- замедление опорожнения желудка;
- задержки переваривания углеводов и их всасывания в тонком кишечнике;
- уменьшения количества глюкозы, выработанной печенью.
Внимание! Предоставленная ниже информация о лекарствах, предназначенных для лечения диабета, относится к пациентам, которые не кормят грудью и не беременны. Если планируется беременность, или она уже случилась, следует в обязательном порядке проконсультироваться с эндокринологом на предмет возможности их применения.
При выборе средств лечения сахарного диабета 2 типа учитывают следующие моменты:
- Перемены уровня глюкозы в крови, вызываемые конкретным препаратом;
- Другие сопутствующие факторы (уровень артериального кровяного давления, повышение холестерина и другие);
- Побочные результаты проведенного лечения;
- Противопоказания к использованию;
- Факторы, влияющие на лечение (время приема лекарства, частота дозирования);
- Цена назначаемых противодиабетических препаратов.
Надо помнить, что если с помощью препарата для лечения сахарного диабета удается достигнуть хотя бы одного из многочисленных положительных эффектов (например, снижения уровня сахара в крови, достижения оптимального уровня холестерина и т.д.), то надо отдать ему предпочтение. Еще следует учитывать, что стоимость терапии, используемой для контроля за течением сахарного диабета, сравнительно небольшая, по сравнению со стоимостью лечения его осложненных форм и купирования хронического состояния, присущего неконтролируемому сахарному диабету.
В настоящее время существуют различные варианты лекарств, используемых для поддержания нормального уровня сахара при лечении сахарного диабета. Так как количество новых выпускаемых препаратов постоянно увеличивается, без проблем можно подобрать оптимальный вариант для успешного лечения сахарного диабета 2 типа. Тем не менее, не всем пациентам, страдающим диабетом, удается облегчения состояния на фоне приема препаратов и не всегда удается сразу подобрать требуемое лечение. Поэтому пациентам очень важно тесно взаимодействовать с врачами, занимающимися этой проблемой (чаще всего это эндокринолог), поскольку благодаря им можно будет достигнуть оптимального результата при минимальном риске.
Больные диабетом должны постоянно помнить о важности соблюдения режима питания и медикаментозной терапии, а также важности выполнения несложных тренировок.
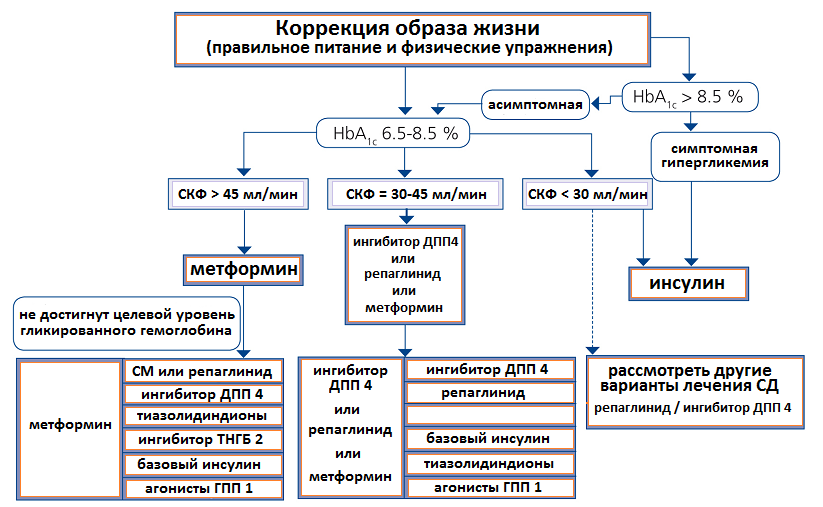
Рис.1 Современная схема лечения сахарного диабета
Какие современные препараты для лечения сахарного диабета существуют?
Сульфонилы
Одной из основных функций поджелудочной железы в организме человека является выработка инсулина. Нарушения в этом физиологическом процессе приводят к возникновению такой серьёзной болезни, как сахарный диабет 2 типа. Вся медикаментозная терапия в этом случае направлена на увеличение выработки инсулина. Лекарственные препараты, которые снижают уровень сахара в крови и увеличивают выработку инсулина из поджелудочной железы, относятся к классу препаратов под названием производных сульфонилмочевины.
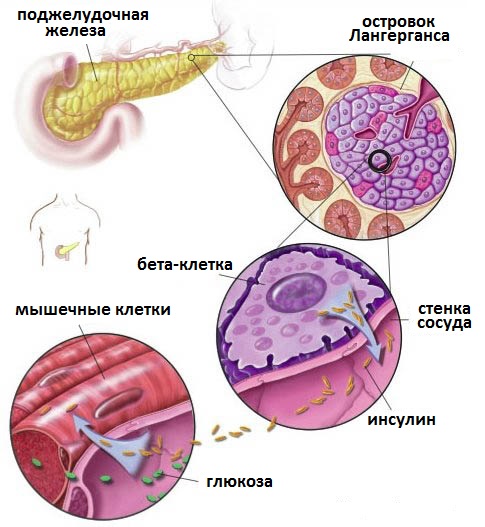
Рис.2 Основная причина сахарного диабета недостаточный синтез инсулина бета-клетками
Некоторое время назад для лечения сахарного диабета применялись препараты, включающие в свой состав хлорпропамид и толбутамид. Сегодня в состав этих жизненно важных лекарственных средств входят глибурид (Диабета - Diabeta), глипизид (Глюкотрол - Glucotrol) и глимепирид (Амарил). Правда, наряду с эффективными результатами от лечения, эти препараты не рекомендуется использовать пациентам, склонным к аллергии на компоненты, содержащие серу. Также, применяя эти лекарства в целях быстрого снижения уровня сахара в крови, высок риск возникновения гипогликемии.
Меглитинины
На сегодняшний день существует ещё один класс медицинских препаратов, который применяется сравнительно недавно и в отличие от сульфонилмочевины эти лекарства достаточно быстро выводятся из организма. Меглитиниды - (Prandin и Starlix) название класса медицинских препаратов, которые выгодно отличаются от предыдущей группы лекарств, поскольку вероятность развития гипогликемии при их применении существенно ниже, чем у производных сульфонилмочевины. Применение этих препаратов показано три раза в день до еды.
Прандин (Prandin) – медицинский препарат класса меглитинидов, является лекарством быстрого действия, которое при приёме до еды существенно понижает уровень содержания глюкозы в крови. Применение данного препарата в сочетании с такими лекарствами, как асметформин (Глюкофаж - Glucophage), даёт хорошие результаты. Проводились исследования, в ходе которых получены следующие результаты: у 83 пациентов больных сахарным диабетом 2 типа уровень сахара в крови существенно снижался именно благодаря комбинации этих двух препаратов: Прандин и Глюкофаж. Также необходимо добавить, что Прандин может взаимодействовать и с рядом других препаратов. Единственное условие такое: лечащий врач должен обязательно быть осведомлён о том, какие дополнительные лекарственные средства принимает пациент.
Дозировка препарата Прандин составляет 0,5 мг перед каждым приемом пищи. Возможно её увеличение до 4 мг. Суточная доза не должна превышать 16 мг. Также использование этого препарата не рекомендуется пациентам с болезнью почек или печени. Среди побочных эффектов от применения лекарственного препарата Прандин можно отметить головную боль, боли в мышцах и суставах, потливость, тремор, рассеянность, в редких случаях возможно наступление комы. Этот препарат не рекомендован к применению у беременных и кормящих женщин.
Натеглинид (Starlix) – ещё один препарат подобного прандину действия. Среди преимуществ этого лекарственного средства является то, что начальная дозировка 120 мг остаётся неизменной. Также плюсом этого препарата является безопасность его использования у людей с нарушениями функции почек. Правда, остальные побочные эффекты у препарата Старликса такие же, как у препарата Прандин.
Лекарственные средства, уменьшающие количество глюкозы, производимой печенью
Класс препаратов, называемых бигуаниды, в течение нескольких лет использовался в Европе и Канаде. В 1994 году американское Управление по санитарному надзору за качеством медикаментов одобрило использование препарата бигуанидной группы - Метформин (Глюкофаж) для лечения сахарного диабета 2 типа в США. Глюкофаж - это уникальный препарат, который выделяется своей способностью уменьшать количество глюкозы, производимой печенью. Поскольку метформин не увеличивает уровень инсулина при приеме, если конечно не применяется комплексно, то он, как правило, не способен привести к трудноконтролируемой к гипогликемии. Также в результате действия метформина у пациента уменьшается аппетит, что может быть полезно для больных, склонных к избыточному весу и ожирению. Метформин может применяться как самостоятельный препарат, а также в комплексе с другими пероральными препаратами или инсулином. Данный препарат не стоит использовать пациентами с почечной недостаточностью. Пациенты с печеночной недостаточностью должны принимать его только по назначению врача. Более ранние производные препаратов группы бигуанидов, которые предшествовали метформину, могли вызвать лактоацидоз за счет того, что опасные кислоты скапливались в крови в результате длительного применения препарата и воздействия продуктов его распада. У метформина отсутствует этот побочный эффект и поэтому он является более безопасным. Очень важно знать, что рекомендуется прекратить прием препарата за 24 часа до проведения исследований, при которых используется внутривенное введение контраста или контратных препаратов (например, при компьютерной томографии с контрастированием или других вариантов рентгеновских исследований почек) или перед хирургическим вмешательством. Контрастный препарат может нарушить функцию почек и вызывать накопление препарата в крови. Прием метформина может быть возобновлен после выполнения этих процедур, как только у пациента нормализуется мочеиспускание.
Лекарства, которые увеличивают выведение глюкозы в почках
В марте 2013 года американское бюро по качеству медицинских препаратов (FDA) одобрило лекарственный препарат канаглифлозин (Инвокана - Invokana) - таблетки для улучшения контроля гипергликемии у взрослых пациентов с сахарным диабетом 2 типа. Он принадлежит к классу лекарств, известных как ингибиторы транспортного натрий-глюкозного белка 2 (SGLT2). Инвокана работает путем блокирования обратного всасывания (реабсорбции) глюкозы в почках, что приводит к увеличению экскреции глюкозы и снижению уровня сахара в крови. Клинические испытания использования канаглифлозина на группе пациентов более чем 10 000 пациентов показали улучшение сразу по двум показателям: уровня глюкозы натощак и уровня гемоглобина А1С. К побочным эффектам можно отнести грибковые вагинальные инфекции и инфекции мочевыводящих путей. При этом инвокана может быть использован как единственное лекарственное средство в терапевтическом комплексе, так и в комбинации с другими препаратами, такими как метформин, сульфонилмочевина, пиоглитазон и инсулин.
Лекарства, увеличивающие чувствительность клеток к инсулину
Существуют специальные препараты, которые уменьшают инсулинорезистентность (сопротивление клеток инсулину) путем снижения количества глюкозы в крови. Такие препараты известны под названием тиазолидиндионы. Первым препаратом такого класса считается Троглитазон (Резулин - Rezulin). Он получил широкую известность в США, но вскоре был снят с продаж из-за серьезного влияния на печень. Современные препараты считаются гораздо более безопасными. К ним относят Пиоглитазон (Актос - Actos) и Розиглитазон (Авандия - Avandia).
Эти два препарата получили одобрение мировой медицинской общественности и на данный момент являются широко используемыми в США. Не смотря на то, что они очень похожи по своему составу на резулин (Rezulin), они не оказывают негативного влияния на печень. Они действуют, снижая уровень сахара в крови и повышая чувствительность мышечных и жировых клеток к инсулину. Эффективны они и для пациентов с сахарным диабетом.
Пиоглитазон и Розиглитазон начинают действовать уже через час после приема, принимаются один раз в день. Важно заметить, что понадобится 6 недель, чтобы увидеть действительно ощутимое снижение количества сахара в крови, и около 12 недель для максимального воздействия препарата. Они не вступают во взаимодействие с другими препаратами и могут приниматься вместе с другими лекарствами и инсулином.
Однако, несмотря на все ощутимые плюсы, врачи заметили связь между приемом розиглитазона и увеличением частоты сердечных приступов, а также риском инсульта. Врачи серьезно заинтересовались этой проблемой, и 23 сентября 2010 года в США было объявлено, что придется значительно ограничить количество приема розиглитазона больным с сахарным диабетом во избежание проблем с сердцем. Кроме того, производителю препарата были предъявлены условия: провести исследования по оценке рисков и смягчению последствий, предоставить результаты фармацевтам, врачам и их пациентам для принятия дальнейшего решения о возможном снятии этого препарата с производства и продажи.
К тому же, врачи считают, что следует возобновить проверку воздействия данных препаратов на печень и проводить исследования пациентов, принимающих препарат, каждые два месяца в течение первого года терапии. Если будет обнаружено воздействие этих лекарств на печень, они также могут быть сняты с продажи. Итак, наиболее важными противопоказаниями по приему этих препаратов, являются любые заболевания сердца или печени.
Перед началом использования этой группы препаратов важно обратить внимание на задержку жидкости, которая может влиять на состояние сердца. Допустимые колебания веса пациентов на фоне приема препаратов составляют от 1,5 до 4 килограмм. Клинические исследования розиглитазона показали набор веса до 6-9 килограмм за время приема препарата. Преимущественно это было связано с увеличением количества жидкости в организме, но в некоторых случаях причиной избыточного веса стало накопление жировой массы. Скорее всего, это зависит от дозы принимаемого препарата. К тому же, прибавка веса наиболее ощутима у пациентов, которые также принимают инсулин.
Набухание и отечность лодыжек вследствие скопления жидкости можно уменьшить с помощью диуретиков, таких как спиронолактон (Алдактон - Aldactone) и фуросемид (Лазикс - Lasix). В отдельных случаях пациентам приходится отменять эти препараты, так как в качестве побочного эффекта могут возникнуть симптомы задержки жидкости. Некоторые исследования показали, что между пиоглитазоном, росиглитазоном и неблагоприятным состоянием сердца может быть связь, например увеличение частоты сердечных приступов, хоть до сих пор точный механизм остается вопросом. Независимо от этого хорошо известно, что пиоглитазон и розиглитазон нежелательно назначать пациентам, имеющим симптомы патологии сердца.
Еще одним неблагоприятным эффектом использования розиглитазона является небольшое увеличение частоты переломов длинных костей рук и ног на фоне проводимого лечения. Это, конечно, не сравнить с переломами бедра и позвоночника, которые были бы более тревожными. Необходимы дополнительные исследования, чтобы сделать уверенное заключение о причине этих переломов и результатах использования препаратов.
Как показали исследования, Актос (Actos) и Авандия (Avandia) существенно изменяют уровень холестерина у пациентов с сахарным диабетом. Холестерин высокой плотности увеличивается после приема этих лекарств, а триглицериды наоборот уменьшаются. Хотя есть некоторые разногласия относительно того, что происходит с холестерином низкой плотности. Есть предположение, что актос может более активно менять липидный профиль, по сравнению с авандией. Для больных диабетом, которые также являются сердечниками, коррекция уровней и качества холестерина может оказаться весьма полезной. Подтверждением этому является появление все большего и большего количества сведений, о том, что этот класс препаратов может принести пользу для сердца и крупных кровеносных сосудов и оказаться полезным в предотвращении прогрессирования сахарного диабета у лиц с высоким риском сердечных заболеваний, благодаря уменьшению воспаления и склонности к свертываемости крови.
Лекарства, которые уменьшают всасывание углеводов в кишечнике
Перед всасыванием в кровь углеводы должны быть расщеплены на более мелкие составляющие в тонком кишечнике, такие например, как глюкоза. Один из ферментов, который участвует в распаде углеводов, называется альфа-глюкозидазой. Без воздействия этого фермента, углеводы не расщепляются и приостанавливается эффективное всасывание глюкозы.
Ингибитором альфа-глюкозидазы, доступным в США и других странах, является акарбоза (Precose). В клинических испытаниях, проводимых на более чем 700 пациентах, использование Precose вызывало значимое снижение уровня гликированного гемоглобина А1С (это показатель среднего содержания сахара в крови на протяжении предшествующих трех месяцев). При приеме этого препарата снижение было значительно больше, чем при использовании плацебо (без лечения). Тем не менее, в качестве монотерапии акарбоза не так эффективна, как другие лекарства для лечения сахарного диабета. Действие Precose происходит в кишечнике. Препарат эффективен как добавка к диабетическим лекарствам, которые действуют на другие органы, таким например как сульфонилмочевина. Клинические исследования показали статистически лучшие результаты по коррекции уровня глюкозы в крови у пациентов, получавших акарбозу и сульфонилмочевину комбинированно по сравнению с пациентами, получавшими сульфонилмочевину в изолированном виде. Поэтому Precose в настоящее время чаще используется в отдельности или в комбинации с сульфонилмочевиной.
Precose надо принимать трижды в день перед едой. Дозировка варьирует от 25 до 100 мг при каждом приеме пищи. Максимальная рекомендуемая доза 100 мг трижды в день. Если принимать дозы большие, чем эта, могут произойти необратимые нарушения в работе печени. Этот процесс наблюдается при испытаниях препарата. Из-за особенностей механизма действия акарбоза несет за собой появление значительных желудочно-кишечных побочных эффектов. Боль в животе, диарея и газообразование - это обычная реакция, которая наблюдается у 75% пациентов, принимающих Precose. По этой причине акарбозу вводят маленькими начальными дозами, которые увеличивают постепенно, наблюдая за состоянием пациента. Большинство желудочно-кишечных симптомов обычно уменьшаются в течение нескольких недель, хотя у некоторых больных это остается постоянной проблемой.
Лекарства, влияющие на гликемический контроль
Прамлинтид (Symlin)
Лекарство нового поколения, разработанное для эффективного контроля за уровнем глюкозы в крови человека. Препарат, предназначенный для инъекций, является фактически единственным в своем роде, поскольку может использоваться как у пациентов с сахарным диабетом 2 типа, так и у больных с диабетом 1 типа (одновременно с приемом инсулина).
У пациентов с сахарным диабетом 2 типа препарат используется в качестве дополнительного в случае, если оптимально рассчитанная и проводимая терапия инсулином не приносит желаемого эффекта (в том числе при/без одновременного приема сульфонилмочевины и/или метформина). При диабете 1 типа Симлин также принимают в дополнение к инсулину, если проводимое раннее лечение не дает эффективного результата.
Как действует препарат?
Главное действующее вещество – прамлинтид – синтетически выработанное вещество, способное контролировать уровень усвоения глюкозы человеческим организмом сразу после употребления пищи (аналог гормона амилина, избыток или недостаток которого испытывают люди при заболевании сахарным диабетом). Благодаря этому у человека, принимающего препарат, не наблюдается резких скачков уровня сахара в крови, усиливается чувство сытости, снижается потребность в приеме больших доз инсулина.
Как принимают Симлин?
Симлин принимают 3 раза в день, строго до еды. Кроме применения препарата при заболеваниях диабетом совместно с инсулином, у Симлина есть еще одно важное свойство – он может быстро и эффективно снять последствия даже тяжелой гипогликемии (риск внезапного возникновения этого осложнения всегда присутствует у пациентов, принимающих инсулин, особенно он опасен при диабете 1 типа).
Побочные эффекты:
- тошнота;
- гипогликемия (чтобы избежать возникновения подобного эффекта, одновременно с началом приема симлина следует уменьшить дозу инсулина в 2 раза);
Следует также отметить, что при приеме препарата у многих пациентов наблюдается потеря веса, это происходит благодаря тому, что человек не испытывает приступов «страшного» голода, быстрее насыщается, а как следствие, меньше ест.
В лечение сахарного диабета (особенно 2 типа) такое похудение имеет огромное значение, поскольку резко уменьшается риск возникновения многих сопутствующих заболеваний.
Эксенатид (Баета)
Эксенатид (Баета) - это препарат, который широко известен на рынке лекарственных препаратов. Основой препарата являются ферменты, которые находятся в слюне маленькой ядовитой ящерицы Гила. Ученые, которые изучали этот вид ящериц, отметили тот факт, что они довольно продолжительное время могут обходиться без еды. Во время исследований ученые в слюне ящериц обнаружили вещество, влияющее на замедление опорожнения желудка, в результате чего ящерица чувствует себя сытой намного дольше.
Данное вещество по своей природе похоже на гормон, который содержится в организме человека. Он известен еще как глюкагоноподобный пептид или GLP-1. GLP-1 может расщепляться в организме под действием фермента ингибитора дипептидилпептитазы 4 (DPP-IV). Так что использование такого вещества как GLP-1 у человека может иметь потенциальную выгоду. Таким образом, начались исследования, в итоге которых был разработан препарат эксенатид (с торговым названием Баета).
Баета является первым препаратом в классе препаратов, предназначенных для лечения больных с сахарным диабетом 2 типа под названием миметики инкретина. Этот препарат имеет такой же эффект регулирования сахара, как GLP-1. Он имитирует естественную физиологию организма в саморегулировании глюкозы в крови, а именно, замедляет выделение глюкозы из печени, влияет на замедление опорожнения желудка и тем самым регулирует доставку различных питательных веществ к кишечнику для поглощения и работает в центральных отделах мозга, чтобы регулировать голод.
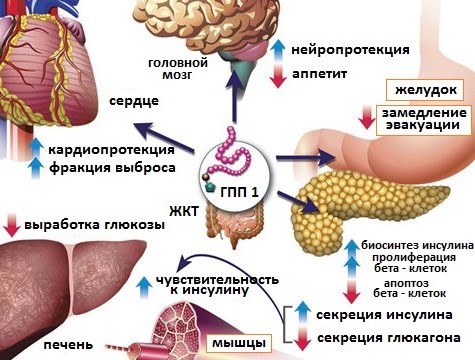
Рис.3 Эффекты глюкагоноподобного пептида (ГПП) на организм человека
Баета используется как дополнительная терапия для того, чтобы улучшить контроль над уровнем сахара в крови у пациентов, у которых диагностирован сахарный диабет 2 типа и для лечения которым назначен метформин, различные препараты сульфонилмочевины или комбинации метформина и сульфонилмочевины, но они еще не достигли надлежащего контроля над уровнем сахара в крови. Это увеличивает качество работы инсулина от начала производства бета-клеток в поджелудочной железе. А секреция инсулина увеличивается только тогда, когда сахар в крови достаточно высокий и снижается по мере стабилизирования уровня сахара в крови. Как дополнение к стимуляции бета-клеток, Баета подавляет высвобождение глюкозы из печени, влияет на замедление опорожнения желудка и поглощение им питательных веществ, в том числе и углеводов, что снижает возможное потребление пищи пациентом.
Так же, как Симлин, Баета вводится в организм человека посредством инъекции, обычно два раза в день (это происходит, как правило, до завтрака и перед ужином). Он выпускается в одноразовых тубах в форме ручки и доступен в двух дозах. Цель в том, чтобы начать с меньшей дозы приблизительно в течение месяца, а затем перейти к более высокой дозе, если необходимо и нет побочных негативных эффектов от применения препарата. Как и при приеме Симлина, главный побочный эффект - это тошнота, возникающая, скорее всего, из-за воздействия препарата на опорожнение желудка. Лекарственный препарат достаточно чувствителен к перепадам температуры, его рекомендовано хранить при температуре не выше 2-8 С.
В последнее время ситуация изменилась и рекомендации о том, что препарат Баета в нераспечатанном виде нужно хранить в холодильнике уже не актуальна. Теперь даже в открытом виде лекарственный препарат можно оставить при комнатной температуре. По-прежнему сохраняется риск развития гипогликемии при приеме Баета, особенно если это происходит в комбинации с сульфонилмочевиной. Эндокринолог может уменьшить дозу приема других лекарств против диабета после первоначальной оценки того, как организм реагирует на препарат Баета.
Как и при приеме Симлина, снижение веса у принимающих Баета наблюдается в большинства случаев. Это делает его особенно подходящим для тех пациентов, у которых выявлен диабет 2 типа со склонностью к избыточному весу или ожирению.
Действующие свойства препарата Баета в настоящее время рассматриваются на утверждение в FDA. Это позволит использовать больше его преимуществ и оградить пациентов от возможных побочных эффектов и уменьшить потребности в частых инъекциях.
Бидуреон
Бидуреон является более действенной лекарственной формой Эксенатида. Его вводят один раз в неделю в виде инъекции.
Виктоза (Лираглутид)
Виктоза (Лираглутид) является лекарством для инъекций, которое отпускают по рецепту. Этот препарат способствует коррекции уровня сахара (глюкозы) в крови у взрослых пациентов с диагнозом сахарный диабет 2 типа при использовании пациентом программы диабетической диеты. Следует помнить, что Виктоза - это не инсулин. И неизвестно, является ли Виктоза эффективным и безопасным препаратом при использовании одновременно с инсулином. Виктоза не предназначается для людей с сахарным диабетом 1 типа и для людей с диабетическим кетоацидозом. Виктозу не рекомендуют для применения у детей. Препарат Виктоза, как и Баета, принадлежит к классу лекарств, известных как агонисты рецепторов глюкагоноподобного пептида-1 (GLP-1), которые помогают поджелудочной железе выработать больше инсулина после обычного приема пищи.
Ингибиторы дипептидилпептидазы 4 (DPP-IV)
Глюкагоноподобный пептид 1 (GLP-1) в теле человека распадается под воздействием фермента, который носит название дипептидилпептитазы 4 (DPP IV). В нормальных условиях организм предотвращает работу фермента, способствующего расщеплению GLP-1. Для пациентов с сахарным диабетом был разработан искусственный аналог GLP-1, который не позволяет ферментам его расщеплять (например, Byetta). Открытие такого механизма привело к появлению новой генерации средств для лечения сахарного диабета, которые получили название ингибиторов DPP IV. Они блокируют разрушающее воздействие этого фермента на GLP-1, что позволяет GLP-1 находиться дольше в крови.
В настоящее время появилось ряд компаний, специализирующихся на этом направлении. Недавно FDA утвердило первое средство в этом классе, называемое ситаглиптин (Янувия - Januvia). Янувия хорошо сочетается со средствами лечения сахарного диабета, но дозы у пациентов с плохой функцией почек должны быть уменьшены. В августе 2009 года было одобрено второе лекарство из этого класса, сделанное Bristol Myers Squibb и Astra Zeneca. Называется оно Саксаглиптин (Saxagliptin) и выпускается под торговым названием Онглиза (Onglyza). В 2011 году был представлен другой продукт этой группы - линаглиптин, который был одобрен и продается как Тражента (Tradjenta).
Эти лекарства имеют по существу тот же эффект, что и Баета (Byetta). Они производятся в виде таблеток. В отличие от Баеты, имеющей возможность коррекции веса, ингибиторы DPP-IV таким положительным свойством не обладают.
Какие комбинированные препараты используются при лечении сахарного диабета?
Глибурид/метформин (Глкованс - Glucovance), розиглитазон/метформин (Авандамет - Avandamet), глипизид/метформин (Метаглип - Metaglip) и пиоглитазон/метформин (Актоплюс - Actoplus) и метформин/ситаглиптин (Янумет - Janumet) – это пять достаточно новых сочетаний, которые представлены на рынке лечения сахарного диабета в настоящее время.
- Глюкованс сочетает в себе глибурид с метформином в различных дозах.
- Авандамет представляет собой сочетание различных доз авандии и метформина.
- Актоплюсмет представляет собой сочетание различных доз пиоглитазона и метформина.
- Метаглип является таблетками, содержащими глипизид и метформин в той или иной пропорции.
Как проводится лечение сахарного диабета инсулином?
На данный момент инсулин является основным препаратом для терапии сахарного диабета 1 типа. Также без терапии инсулином нельзя обойтись и при диабете II типа, когда лечение с помощью диет, коррекции массы тела, физических упражнений и приема пероральных препаратов не помогает. Для более эффективного действия инсулина его введение должно имитировать естественную секрецию поджелудочной железы. Однако воспроизвести полноценную правильную работу поджелудочной железы достаточно трудно. Тем не менее, оптимального уровня глюкозы можно достигнуть с помощью соблюдения диеты, выполнения регулярных физических упражнений, постоянного контроля за уровнем глюкозы и проведения регулярных многократных инъекций в течение дня. Тщательный мониторинг уровня глюкозы, осуществляемый в домашних условиях самим пациентом, помогает достичь хороших результатов в лечении сахарного диабета.
Раньше инсулин добывали из животного сырья – коров и свиней. Но чтобы удовлетворить спрос на достаточное количество потребления инсулина, возникали проблемы. Кроме того, у некоторых людей на введение животного инсулина проявлялась иммунологическая реакция. У некоторых пациентов появлялась аллергия, а для кого-то он был совершенно бесполезен. Во второй половине ХХ века с развитием научно-исследовательской работы животный инсулин был полностью заменен на человеческий, а начиная с 1977 года после успешного клонирования гена, отвечающего за синтез инсулина, с помощью современных технологий инсулин стал доступен больным и приобрел широкое распространение.
Препараты инсулина различаются по времени наступления терапевтического действия после его введения и продолжительности данного эффекта. Из-за имеющихся временных различий применяются различные комбинации препаратов.
На данный момент используются следующие виды инсулина:
- Быстродействующий инсулин. Начинает действовать через 5 минут после инъекции. Пик эффекта действия наступает где-то после часа и сохраняется в течение 2-4 часов. Примерами служат Инсулин лизпро, Инсулин аспартат, Инсулин глулизин.
- Инсулин регулярного действия. Начинает действовать в течение 30 минут после введения, пик эффекта наступает через 2-3 часа, общая продолжительность составляет 3-6 часов.
- Инсулин средней продолжительности действия. Эффект наступает после 2-4 часов после инъекции, пик-эффект наступает через 4-12 часов, общая продолжительность составляет 12-18 часов.
- Инсулин продолжительного действия. Действие начинает проявляться через 6-10 часов после введения, общая продолжительность составляет 20-24 часа. Два аналога, Инсулин гларгин и Детемир, обычно действуют равномерно в течение суток.
Какие существуют способы введения инсулина?
Выбор препаратов инсулина постоянно растет, и способы введения его тоже расширяются.
Инсулиновые шприц-ручки
Раньше инсулин был доступен только в виде инъекций и набор для инъекции состоял из шприца (который раньше был сделан из стекла без необходимой стерилизации), иглы, ампулы лекарства и спиртовой смазки. Излишне говорить, что больным морально и физически часто было трудно выдержать по нескольку уколов ежедневно, и как следствие, рекомендуемый контроль глюкозы в крови из-за нарушения режима инъекций часто нарушался. Фармацевтические компании сейчас предлагают более удобные способы доставки инсулина.

Рис.4 Шприц-ручки для лечения сахарного диабета
Некоторые производители предлагают введение инсулина через систему доставки. Эта система похожа на картридж с чернилами в ручке. Небольшая ручка имеет картридж с лекарством (обычно содержащий 300 единиц). Картриджи доступны для большинства широко используемых препаратов. Инсулин, который будет введен, набирается путем поворота нижнего сегмента ручки, до тех пор, пока нужное количество единиц не появится в окошке просмотра дозы. Кончиком ручки является игла, которая меняется перед каждым введением. Спусковой механизм обеспечивает введение иглы только под кожу и доставляет четко фиксированное количество лекарства. Картриджи и иголки удаляются после завершения, а новые вставляются. Эти устройства доставки инсулина обычно не вызывают никаких сложностей при использовании.
Инсулиновая помпа
В последнее время, очевидным и доступным прогрессом, касающегося введения инсулина в организм человека, стало появление инсулиновой помпы. Обычная инсулиновая помпа состоит из насоса с питанием от батарейки, резервуара и компьютерного чипа, который позволяет пользователю контролировать точное количество вводимого в организм инсулина. Сейчас на рынке можно инсулиновые помпы размером с небольшой телефон или пейждер. Принцип работы инсулиновой помпы состоит в следующем. Насос присоединяется к тонкой пластиковой трубке, которая имеет на своем конце полую мягкую иглу. Через эту систему проходит инсулин. Полая игла вставляется под кожу, лучше всего на животе. Она меняется каждые два дня. Трубка может быть отсоединена от насоса при занятиях спортом или плавании. Насос необходимо использовать для непрерывной доставки инсулина 24 часа в сутки. Количество вводимого инсулина строго запрограммировано, и процесс введения осуществляется с заданными постоянной скоростью или расчетной дозой. Очень часто необходимое количество инсулина, вводимого на протяжении 24 часов, может варьировать в зависимости от различных факторов, таких как физические упражнения, сон или уровень активности.
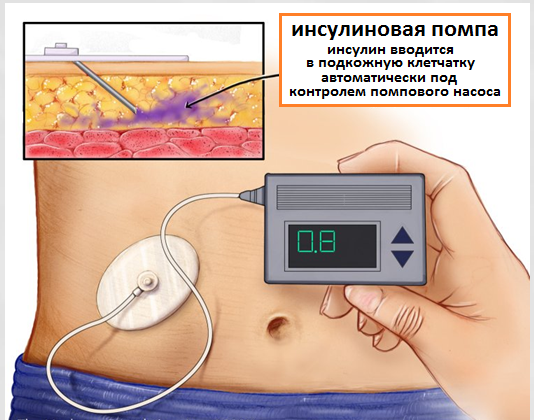
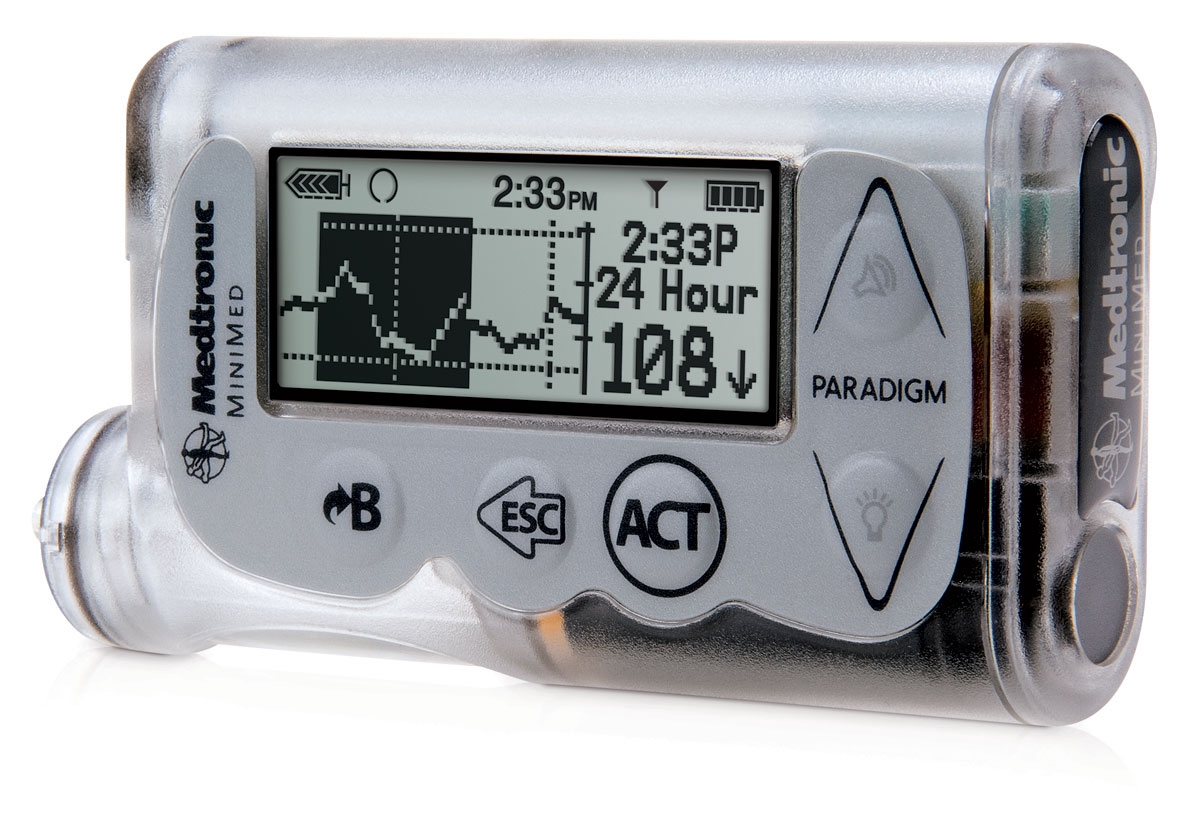
Рис.5 Инсулиновая помпа
Инсулиновая помпа позволяет пациенту в зависимости от суточных изменений образа жизни запрограммировать различные режимы дозирования. Также диабетик может запрограммировать помпу таким образом, чтобы иметь возможность ввести дополнительные дозы инсулина во время приема пищи с большим количеств углеводов.
Инсулиновая помпа: устройство и принцип работы (видео-анимация)
Именно инсулиновая помпа сочетает в себе возможность строгого контроля уровня глюкозы и максимальной адаптации образа жизни пациента, упрощая и минимизируя эффекты от низкого содержания глюкозы в крови (гипогликемии). Принципиально помпа напоминает своего рода искусственную поджелудочную железу. Новейшие модели насосов уже не требуют использования соединительных трубок, и фактически устройство для введения инсулина помещается непосредственно на кожу и любые корректировки, необходимые для введения инсулина могут быть сделаны с помощью приложений на телефоне или специальном устройстве, которое можно носить в кармане, хранить в кошельке или на рабочем столе.
Наверное, самое захватывающее новшество в технологии разработки современных инсулиновых помп стала возможность использовать его вместе с еще более технологичным определением уровня глюкозы. Технологии датчиков для определения уровня глюкозы существенно продвинулись в последние несколько лет, и в настоящее время появился вариант для пациентов, который позволяет сразу определить уровень глюкозы и подобрать оптимальный режим дозирования.

Рис.6 Портативный датчик для измерения уровня глюкозы в крови
Датчики нового поколения позволяют делать это в режиме реального времени. Имплантируемый датчик связывается по беспроводной связи с устройством небольшого размера, имеющим экран. Устройство хранится в непосредственной близости к датчику или в нескольких метрах от него, что позволит передать данные. В зависимости от модели заложены различные программы устройства, на основании которых на экране будет отображаться или просто информация об уровне глюкозы, или регулярные показатели в течение определенного промежутка времени, или временные изменения показателей уровня глюкозы.
Датчики можно запрограммировать для произведения "звукового сигнала", если будут зарегистрированы скачки сахара в крови или он окажется либо очень высоким, или низким. Некоторые датчики могут даже обеспечить звуковой сигнал предупреждения, особенно в том случае, когда снижение сахара в крови будет происходить слишком быстро.
Сейчас появился специфический датчик, который является относительно новым для рынка, и предназначен он для прямой связи с инсулиновой помпой. Информация от датчика передается непосредственно на инсулиновую помпу, которая оповещая делает запрос у пользователя и получает команду подтверждения на выполнение введения требуемой дозы инсулина.
Ингаляционный инсулин
Ингаляционная форма инсулина, утвержденная FDA, впервые начала поставляться на рынок фирмой Pfizer в 2006 году. Форма называлась Эксубера (Exubera). Однако она не нашла широкого применения, и производство было прекращено в октябре 2007 года.
Интраназальный инсулин
Другие способы доставки инсулина в организм человека также были опробованы. Интраназальное введение инсулина считалось перспективным, но оно себя также не оправдало, так как данный способ введения вызывал раздражение слизистой полости носа и не обеспечивал должного всасывания препарата.
Чрезкожный инсулин
Трансдермальный способ (накладывание самоклеящегося пластыря на кожу) на сегодняшний день также не оправдал ожиданий. Применение инсулина в таблетированной форме считается не эффективным, так как пищеварительные ферменты, находящиеся в кишечнике, разрушают инсулин.
Насколько важна диета в комплексном лечении сахарного диабета?
Правильное питание для больных диабетом имеет большое значение. Оно позволяет поддерживать нормальный уровень глюкозы, помогает достигнуть нормального веса тела, а также предотвратить развитие сердечно-сосудистых заболеваний, которые часто осложняют течение диабета. Четкого плана диеты для больных диабетом нет. План диеты обычно строится на индивидуальных предпочтениях пациента и на основе его потребностей. Он должен быть сбалансирован с потреблением общего числа продуктов и употреблением инсулина с другими пероральными средствами, применяемыми при сахарном диабете.
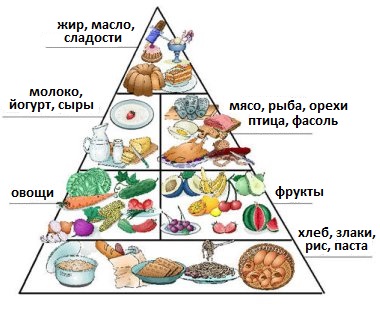
Рис.7 Диетическая пирамида для больных сахарным диабетом
В целом принципы здорового питания одинаковы для всех. Они включают в себя потребление следующих продуктов: цельного зерна, фруктов, нежирных молочных продуктов, птицы, рыбы, бобов, постного мяса. Согласно рекомендации Американской Диабетической Ассоциации рекомендуется из 50-60% ежедневно потребляемых калорий, 12-20% получать от переваривания белков и не более 30% от жиров. Положительный эффект оказывает дробное питание – одно или два блюда подаются небольшими порциями в течение всего дня.
Планирование подачи блюд на стол существенно может помочь больным сахарным диабетом. Ниже представлены некоторые способы:
- Разделение тарелки условными линиями на порции. Для этого нужно разделить тарелку на 2 половинки и одну из них разделить еще на 4 части. Одна четверть половины должна содержать зерновые культуры, другая четверть белок, другие две четверти овощи, не содержащие крахмал.
- Группировка продуктов, которые содержат аналогичную калорийность. Для этого белки, жиры и углеводы одинаковой калорийности разделяются. Списки калорийности продуктов предоставлены любой эндокринологической ассоциацией, в том числе Американской Диабетической Ассоциацией.
- Подсчет суммарного количества углеводов (в граммах) в пище.
- Подсчет гликемического индекса углеводов и определение его влияния на уровень сахара в крови.
Есть ли будущее у трансплантации поджелудочной железы в качестве метода лечения сахарного диабета?
Одной из основных целей, преследуемых при лечении сахарного диабета 1 типа это обеспечение инсулинотерапии таким образом, чтобы оно полностью имитировало естественную выработку инсулина поджелудочной железой. В настоящее время, возможно наиболее оптимальной терапией может являться пересадка поджелудочной железы.
Существует несколько подходов к трансплантации поджелудочной железы. Сейчас изучается пересадка как всей поджелудочной железы, так и изолированных островковых клеток Лангерганса (групп клеток которых содержатся бета-клетки, отвечающие за выработку инсулина). Все данные исследований, которые ведутся еще с 1995 года, показывают, что к данному моменту трансплантации поджелудочной железы подверглись около 8000 пациентов. Чаще всего трансплантация поджелудочной железы проводится вместе с трансплантацией почки у пациентов с диабетической нефропатией.
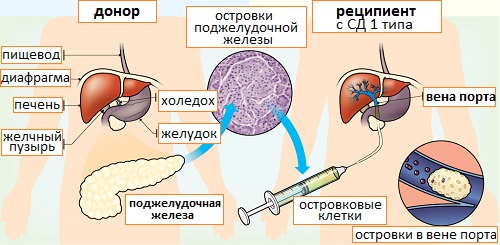
Рис.8 Трансплантация поджелудочной железы (в виде изолированных островков Лангерганса)
Трансплантация - это достаточно рисковый вариант лечения и выполняется исключительно при неэффективности стандартного лечения. Как сама операция, так и функция органа после пересадки могут представлять серьезную угрозу для жизни пациента. Именно по этим причинам поджелудочную железу и почки, как правило, пересаживают вместе. В настоящее время среди экспертов сохраняются разногласия относительно целесообразности трансплантации поджелудочной железы у больных, которые не требуют трансплантации почек.
Существует также вероятность того, что сахарный диабет может возникнуть и у пациентов с пересаженной поджелудочной железой. В этом аспекте интересной альтернативой для трансплантации всей поджелудочной железы может стать изолированная пересадка островковых клеток, но при этом остается озабоченность, касающаяся возможности отторжения этих клеток. Тем не менее, попытки пересадить островковые клетки в ткани, которые организм может принять и не будет отторгать (например, окружение островковых клеток собственными клетками пациента, а затем их имплантация), продолжаются. Кроме того, исследователи продолжают изучение искусственные барьеры, возникающих вокруг островок клеток и обеспечивающих им защиту после трансплантации, а также способствующих попаданию инсулина в кровоток.

