Что такое заболевания передающиеся половым путем (ЗППП) и как можно предотвратить их распространение?
Заболевания, связанные с поражением половых органов:
Мягкий шанкр (шанкроид) / Герпес половых органов (генитальный герпес) / Венерическая лимфогранулема / Сифилис / Вирусная папиллома человека
Заболевания, вызывающие уретрит:
Уретрит / Хламидиоз / Гонорея
Системные инфекции, передающиеся половым путем:
Вирус иммунодефицита человека (ВИЧ) / Гепатит В / Гепатит С / Вирус герпеса человека 8 / Эктопаразитарные инфекции
Что такое заболевания передающиеся половым путем (ЗППП) и как можно предотвратить их распространение?
Заболевания, передающиеся половым путем (ЗППП) - инфекции, которые передаются от одного полового партнера к другому во время полового контакта, включая влагалищный или анальный секс, оральный секс и использование устройств для интимных игр (вибраторы и т.д.). В медицинской практике чаще используется аббревиатура ЗППП. Передача инфекции происходит через кожу и слизистую, чаще во время полового акта. Часть из этих инфекций носит непостоянный характер и излечима. Однако существует ряд опасных и неизлечимых заболеваний, таких, например, как ВИЧ, Вирус папилломы человека, гепатит В и С и вирус герпеса человека 8. Самое опасное и неприятное, что передача инфекции может происходить от человека больного, но клинически эта инфекция у этого человека проявляться не будет, и выглядеть он будет абсолютно здоровым.
Безусловно, наиболее эффективным способом является воздержание от полового акта, однако поскольку невозможно полностью исключить сексуальные отношения между полами, лучше вступать в сексуальные отношения с близким, здоровым в этом отношении человеком. Достаточно эффективным способом профилактики данных заболеваний является использование мер контрацепции, например, презервативов, что во время полового акта позволит снизить вероятность инфицирования. Однако их использование не позволяет полностью защититься от распространения и заражения половой инфекцией.
В этой статье данная патология разделена на три главных категории: заболевания, связанные с поражением половых органов; заболевания, вызывающие уретрит (воспаление уретры, канала, через который моча поступает наружу); и системные инфекции, передающиеся половым путем (вовлекающие в процесс различные органы организма, но передача происходит через половые органы).
Заболевания, связанные с поражением половых органов:
Мягкий шанкр
Что такое мягкий шанкр (шанкроид)?
Мягкий шанкр - инфекция, которая изначально появляется в области кожных покровов, поврежденных при половом акте. Чаще этот тип инфекции появляется на кожных покровах полового члена, иногда в анальной области или области рта. Шанкроид сначала представляет собой небольшое уплотнение кожных покровов, который появляется спустя 3 - 10 дней (инкубационный период) после сексуального контакта. Затем происходит его превращение в болезненный язвенный дефект (язву, открытую рану). Часто эти дефекты образуются в области расположения лимфатической ткани (лимфатических узлов), например, в паху, из-за распространения инфекции по маленьким лимфатическим сосудикам, идущим от уплотнений или язвочек, расположенных на половом члене. Данная патология распространена в основном в развивающихся странах.
Как диагностируется мягкий шанкр?
Диагноз мягкого шанкра обычно выставляется при получении результата посева отделяемого из язвенного дефекта с определением типа микроорганизма, в основном это гемофильная палочка Дюкрея (Hemophilus ducreyi). Клинический диагноз выставляется на основании собранного анамнеза заболевания и осмотра язвочки, в ситуации, когда пациент имеет одну или несколько болезненных язв, из которых высевается палочка Дюкрея и отсутствует другой возбудитель, например, возбудитель сифилиса или герпеса. Именно потому, что приходится часто дифференцировать шанкроид с твердым шанкром при сифилисе, он также носит название шанкра, но только мягкого, по причине более мягкой консистенции.
Как мягкий шанкр лечится?
Для лечения мягкого шанкра достаточно назначения одной дозы азитромицина (Zithromax-Зитромакс) в дозировке 1 грамм или инъекции цефтриаксона (Rocephin-Роцефин). Как альтернатива рассматривается также ципрофлоксацин (Cipro-Ципро) в дозе 500 мг два раза в день в течение 3-х дней или эритромицин в дозировке 500 мг, принимаемый 4 раза в день в течение 7 дней. Независимо от группы используемого препарата, через 7 дней лечения такая язва должна зажить. При отсутствии эффекта от проводимой терапии, возникают подозрения относительно другого происхождения этой язвы. В такой ситуации необходимо продолжить поиск "виновника" этого язвообразования. Поскольку половая инфекция чаще передается в виде смешанной (микст) инфекции, подозрения могут падать и на другую, довольно распространенную патологию, например хламидиоз или гонорею, а иногда даже на вирус иммунодефицита человека (ВИЧ).
Герпес половых органов (генитальный герпес)
Что такое герпес и насколько он распространен?
Герпес половых органов - вирусная инфекция, при которой образуются прозрачные пузырьки, расположенные в области язвенных дефектов кожи или слизистой оболочки в сексуально активных зонах. Существует два типа вирусов герпеса, вызывающие поражение половых органов, вирус простого герпеса 1 и вирус простого герпеса 2. Вирус герпеса человека 1 преимущественно располагается в области рта, вирус простого герпеса 2 затрагивает в основном область кожных покровов вокруг заднего прохода (перианальная область).
Основная масса пациентов, зараженных вирусом герпеса человека 2 (ВГЧ-2) не имеет клинических признаков. Появление признаков у ряда пациентов происходит обычно на 3 - 7 сутки после заражения вирусом. В большинстве случаев возникают слабо выраженные признаки заболевания, которые проходят самостоятельно без лечения. При более тяжелом течении заболевания возможно образование болезненных пузырьков в области полового члена и паховой области, которое может сопровождаться развитием лихорадки и головной боли. Как только происходит появление клинических проявлений в виде пузырей и кожного зуда, инфекция приобретает затяжной характер, сохраняется пожизненно и повторяется в спорадических (внезапных) вспышек заболевания. Активизация инфекционного процесса происходит из-за активизации так называемой "дремлющей" вирусной инфекции. Чаще всего повторные герпетические вспышки появляются при воздействии таких факторов как стресс или другими инфекции. Частота этих вспышек увеличивается при наличии состояния иммунодефицита у пациента, например у пациентов с ВИЧ - инфекцией. Характеризуются эти вспышки появлением болезненных пузырчатых высыпаний в пораженной области. При наличии выраженного иммунодефицита возможен более тяжелый вариант течения герпеса с образованием долго незаживающих язв.
Герпес половых органов одно из самых распространенных вирусных заболеваний. Так, например, около 50 миллионов человек в Соединенных Штатах Америки инфицированы вирусом полового герпеса. Герпес передается только при прямом контакте (половом контакте) здорового человека с инфицированным партнером, причем у последнего не обязательно наличие клинических появлений заболевания или активизации процесса.
Как герпес диагностируется?
Подозрение на наличие герпеса половых органов возникает при появлении многочисленных, болезненных групп маленьких пузырьков на половом члене или анальной области. Заключительный диагноз выставляется при выявлении культуры вируса. Материалом забираемым на исследование является содержимое герпетических пузырьков или мазок с язвенного герпетического дефекта. В анализах крови выявляются антитела к антигену вируса герпеса человека, которые образуются в ответ наличие этих антигенов в организме.
Что необходимо знать пациентам, инфицированным генитальным герпесом?
Пациенты, у которых диагностирован генитальный герпес, должны знать несколько вещей:
- В настоящее время нет лечения, которое бы полностью удалило вирус из организма инфицированного человека
- Возможно появление повторных вспышек при активизации герпетического процесса
- Даже при отсутствии клинических проявлений герпетической инфекции, возможна передача инфекции своему половому партнеру.
Зараженные вирусом герпеса пациенты, должны обязательно сообщить своему сексуальному партнеру, что они инфицированы этим вирусом. Они должны избегать сексуальной деятельности не только при высыпании герпетических пузырей, но и при появлении предвестников вспышки в виде ощущения зуда и покраснения кожных покровов паховой или анальной области. Безусловно, ведущим способом профилактики распространения герпетической инфекции является использование презервативов. Это необходимо для профилактики распространения не только герпеса, но и остальных заболеваний, передающихся половым путем, а также при планировании (предохранении от нежелательной) беременности. Кроме того, женщины, являющиеся носителем генитального герпеса, должны знать о возможности передачи вируса новорожденному, при половом акте в период активности герпетической инфекции. Также пациенты носители вируса герпеса половых органов должны понимать, что лечение носит профилактический характер и не избавляет от герпеса, а лишь позволяет уменьшить выраженность клинического проявления заболевания.
Как лечится генитальный герпес?
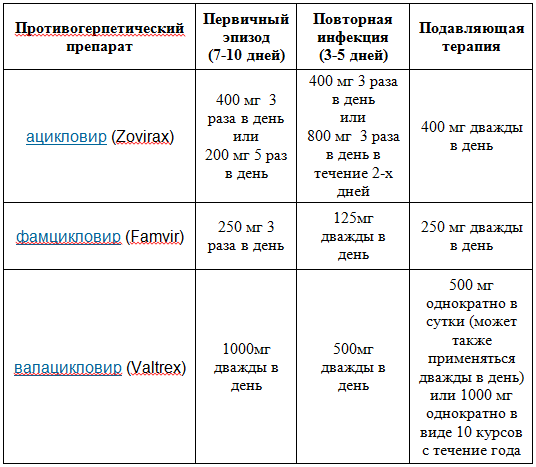
Существует несколько препаратов, обладающих антигерпесной активностью, наиболее известными из них являются ацикловир, фамцикловир и валацикловир. Чаще эти препараты используются в виде таблетированных форм или, при серьезных случаях, в растворов для внутривенного введения. Однако пациенты должны помнить, что назначенное лечение имеет профилактический характер, предохраняет от повторных вспышек инфекции, и не позволяет полностью избавиться от герпетической инфекции.
Основным предназначением такого лечения является возможность с помощью противогерпесных препаратов уменьшать клинические проявления герпеса, снижать болевые ощущения и чувство зуда, сокращать сроки заживления язвочек или высыпаний, а также частоту повторения вспышек инфекции. Последнее высказывание особенно достоверно в случае назначения противогерпесного лечения при первичной вспышке генитального герпеса.
В отличие от первой вспышки герпетической инфекции, повторные приступы полового герпеса характеризуются умеренной клинической симптоматикой, поэтому для уменьшения выраженности этих симптомов или их полного исчезновения, необходимо назначать соответствующее лечение сразу же при появлении минимальных проявлений или в течение ближайших суток от их возникновения.
Ниже представлены следующие варианты лечения генитального герпеса:
Что необходимо знать человеку, контактировавшему с носителем вируса генитального герпеса человека?
Люди, которые имели контакт с носителем герпетической инфекции, должны быть проконсультированы в отношении признаков заболевания, характера вспышек герпесной инфекции, получить рекомендации о профилактике приобретения и передачи вируса герпеса в последующем. Если же у такого человека возникли проявления герпеса, то он становится инфицированным и должен быть оценен врачом как пациент.
Венерическая лимфогранулема
Венерическая лимфогранулема - необычное генитальное или аноректальное заболевание, вызываемое определенным видом микроорганизмов, а именно хламидией трахоматис. Наиболее распространенными жалобами, с которыми пациенты обращаются к врачу, является наличие увеличенных паховых лимфоузлов, часть из них сообщает о существовании язвочек в генитальной области, которые в последствии зажили самостоятельно. Другие пациенты, чаще женщины и гомосексуальные мужчины, могут иметь явления ректального или анального воспаления, рубцевания и стриктур (рубцовые сужения), вызывающих учащенную перистальтику тонкого кишечника (как следствие диарею) и ощущение неполного опорожнения кишечника. Среди других признаков лимфогранулемы следует отметить наличие периальной боли (вокруг ануса) и иногда появления язвенных ран в этой области или области паховых лимфоузлов. При возникновении язв, такие пациенты несут угрозу распространения инфекции, поскольку отделяемое этих язв содержит большое количество хламидий трихоматис и при попадании их на поврежденные поверхности полового партнера может произойти его заражение.
Клиническая картина характеризуется появлением язвенного дефекта или раздражения в паховой или перианальной области, которое возникает через 3-12 дней после инфицирования. Эти симптомы самостоятельно исчезают в течение нескольких дней в результате заживления. Через две - шесть недель возникает повторная активизация инфекции, характеризующаяся распространением микроорганизмов по направлению к паховым лимфоузлам, в результате чего они становятся увеличенными и болезненными. Другие осложнения, такие как формирование стриктур и рубцевание возникают в запущенных стадиях заболевания при отсутствии необходимого лечения на ранних стадиях болезни.
Как диагностируется венерическая лимфогранулема и каким образом она лечится?
Диагноз лимфогранулемы выставляется при наличии у больного типичных признаков заболевания и исключении патологии со сходными проявлениями, таких как мягкий шанкр (шанкроид), генитальный герпес или сифилис. Диагноз подтверждается при проведении анализа крови на наличие антител к хламидиям, появляющихся в результате иммунного ответа на этот микроорганизм.
При наличии утвердительного диагноза венерической лимфогранулемы, назначают антибактериальное лечение. Чаще в качестве антибиотика используется доксициклин, применяемый по 100 мг дважды в день перорально (через рот)в течение 21 дня. При его неэффективности антибиотик меняют на базовую дозу эритромицина в дозе 500 мг каждые 6 часов (четыре раза) перорально в течение 3-х недель.
Что необходимо знать человеку, контактировавшему с носителем венерической лимфогранулемы?
Человеку, который состоял в сексуальной связи с больным венерической гранулемой, необходимо прийти исследование на наличие проявлений или признаков данного заболевания, сдать анализ крови и сделать мазок из уретры для выявления возбудителя этой патологии, поскольку существует связь с уретритом, вызванным хламидиозом.
Сифилис
Что такое сифилис и его симптомы?
Сифилис - инфекция, вызываемая микроорганизмом под названием Трепонема паллидум (бледная трепонема). Данное заболевание характеризуется прохождением через три активных последовательных стадии.
В начальной или первичной стадии сифилиса, в области максимальной сексуальной активности (паховая область, область полового члена, анальная область, околоротовая область) образуется безболезненная язва (твердый шанкр). Иногда возможно появление множественных язвенных дефектов кожных покровов и слизистых. Твердый шанкр развивается в период от 10 до 90 дней после инфицирования, в среднем через 21 день до появления первых признаков заболевания. Часто, при наличии твердого шанкра на половом члене, в паховой области появляются увеличенные безболезненные лимфоузлы, как результат распространения инфекции по лимфатическим сосудам к лимфоузлам. Язвенный дефект заживает самостоятельно в течение 3 - 6 недель, однако при отсутствии лечения, через несколько месяцев развивается вторичный сифилис, который уже носит системный характер.
Вторичный сифилис - системная стадия заболевания, характеризуется тем, что распространение инфекции происходит с током крови по всему организму, ко всем органам и тканям. Наиболее характерным признаком вторичного сифилиса является кожная сыпь, которая не сопровождается ощущением зуда. Иногда кожная сыпь при сифилисе бывает столь незначительной и не беспокоит человека, что может быть вовсе пропущенной. Учитывая, что сифилитическая инфекция вовлекает в патологический процесс все ткани организма, появляются такие симптомы системного поражения, как увеличенные паховые и шейные лимфоузлы, лимфоузлы в области локтевых сгибов, возникают признаки неспецифического артрита, проблемы с почками, поражение печени. Без лечения признаки вторичного сифилиса могут сохраняться или же постепенно исчезают.
За этим следует так называемая латентная (скрытая) стадия сифилиса, когда инфекция еще сохраняется в организме, но клинически себя не проявляет. Она может длиться 20 и более лет, вплоть до формирования последней стадии сифилиса - третичного сифилиса. Третичный сифилис характеризуется уже устойчивым органическим (необратимым) поражением тканей организма. Среди наиболее распространенных проблем, которые вызывает третичный сифилис, следует выделить: (1) поражение сердечно-сосудистой системы, а именно крупных сосудов (например, аорты) и сердца. (2) формирование огромных узлов (гумм) в различных органах тела; (3) развитие инфекции головного мозга, в некоторых случаях приводящей к инсульту, нарушению умственной сферы, менингиту (как типу инфекции головного мозга), нарушению чувствительной сферы или слабости (нейросифилис); (4) поражение глаз, приводящему к нарушению зрения; или (5) поражение органа слуха, приводящее к глухоте. Ряд поражений при третичном сифилисе носит серьезный характер и может привести к фатальным осложнениям (например, развитию инсульта, разрыву аорты или сердечной недостаточности).
Как сифилис диагностируется?
Диагноз твердого шанкра (первичная стадия заболевания) возможен на основании исследования отделяемого из язвенного дефекта или пунктата лимфатических узлов под микроскопом. Для этого используется специальный микроскоп позволяющий выявить микроорганизм в темном поле зрения (темнопольный микроскоп), поскольку ряд микроорганизмов устойчивы к окраске красителями. К таким микроорганизмам относится и бледная трепонема, имеющая при рассмотрении в микроскоп форму белой шпоры на темном фоне.
Для идентификации вторичного и третичного сифилиса чаще используются серологические методы определения наличия антител к бледной трепонеме в крови.
Стандартным анализом крови для выявления сифилиса является тест с использованием реактива с профибринолизином, или тест на выявление антител к кардиолипин – лецитин - холестериновому антигену (RPR - тест). К сожалению, этот тест позволяет обнаруживать антитела, появляющиеся в организме в ответ на инфекцию, но определяет принадлежность этих антител к организму бледной трепонемы. Поэтому такой тест относят к «нетрепонемным» тестам. Несмотря на то, что он очень эффективен в идентификации инфекции, он может привести к возникновению ложноположительных результатов диагностики сифилиса. Поэтому для точного определения принадлежности инфекции именно к трепонеме используются «трепонемные» тесты, среди которых наиболее используемой является реакция пассивной микрогемагглютинации к T. pallidum (РПГА, MHA-TP) и реакция иммунофлюоресценции антител к бледной трепонеме (РИФ, FTA-ABS). Эти тесты являются наиболее чувствительным при выявлении антител, непосредственно вырабатываемых в ответ на антигены трепонемы паллидум.
У пациентов со вторичным, скрытым или третичным сифилисом результаты нетрепонемных и трепонемных тестов будут всегда положительными. Спустя несколько месяцев лечения «нетрепонемные» тесты будут показывать некоторое снижение или полное отсутствие уровня антител, что обычно используется в качестве теста эффективности проводимого лечения. «Трепонемные» тесты всегда остаются положительными у пациентов с сифилисом несмотря на проводимое лечение.
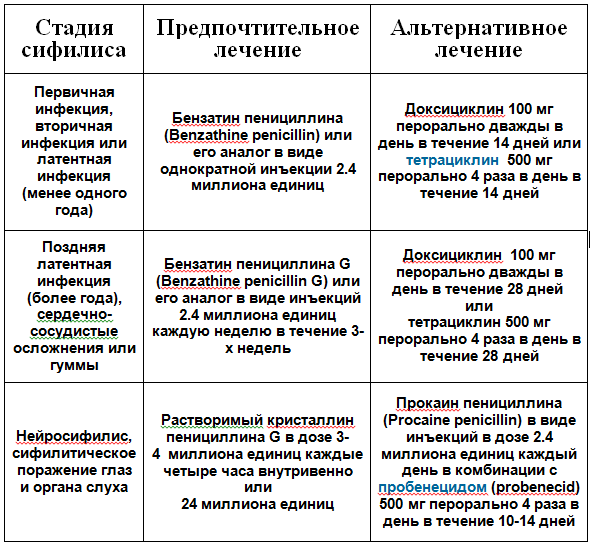
Как лечится сифилис?
Подбор доз используемых для лечения сифилиса производится в основном в зависимости от стадии заболевания. Ниже представлена таблица с рекомендациями по поводу противосифилитического лечения.
Что необходимо знать человеку, контактировавшему с больным сифилисом?
Любой человек, имевший сексуальную связь с человеком, страдающим сифилисом и на кожных покровах которого имеются язвы (твердый шанкр) или кожная сыпь, должен знать, что может потенциально заразиться сифилисом. В случае контакта с людьми, с диагностированным, в ближайшие 90 дней от начала заболевания, первичным, вторичныи или латентным сифилисом, несмотря на их отрицательные результаты «нетрепонемных» тестов, такие пациенты должны быть пролечены профилактически одним из режимов для лечения первичного или вторичного сифилиса. Если этот срок составляет более чем 90 дней, необходимо провести полную диагностику контактировавшего человека и выбрать терапию в зависимости от результатов исследования.
Вирус папилломы человека (ВПЧ)
Больше чем 40 типов вируса папилломы человека (ВПЧ), могут быть причиной развития генитальных бородавок (известных также как остроконечные кондиломы или венерические бородавки). Передача папилловирусной инфекции происходит исключительно в результате полового контакта. Папилломы, образующиеся при инфицировании данным типом вирусом папилломы, существенно отличаются от обычных бородавок, преимущественно расположенных на других частях тела человека. Генитальные бородавки имеют более гладкую форму и более мягкую консистенцию по сравнению с обычными бородавками. Они представляют собой маленькие, "мясистые", приподнятые над поверхностью кожи узелки, которые в ряде случаев могут достигать и больших размеров, и иметь форму цветной капусты. У мужчин они расположены в основном на половом члене или в перианальной области и не вызывают дополнительных симптомов, таких например, как зуд, ощущение жжения и раздражение.
Известно, что инфекция вирусом папилломы человека имеет связь с развитием рака шейки матки и другой онкологической патологии гениталий и заднего прохода (аногенитальной области) у женщин. У мужчин этот вирус предрасполагает к развитию рака полового члена. Особенно характерно развитие онкологической патологии паховой и аноректальной области у ВИЧ - инфицированных пациентов, страдающих также папилловирусной инфекцией.
Папилловирусная инфекция довольно распространенное заболевание и в большинстве случаев не приводит к появлению клинических проявлений, таких как бородавки, раковые опухолевые образования. Фактически получается, что большинство пациентов, зараженных вирусом папилломы человека, вообще не имеет никаких признаков заболевания. В такой ситуации единственным способом определения, является ли человек носителем вируса папилломы, будет идентификация генетического строения (ДНК) вируса. Определяются разные его виды с помощью полимеразной цепной реакции (ПЦР). Пока еще до конца не выяснено способна ли иммунная система человека полностью удалять этот вирус из организма. Поэтому в настоящее время сложно предположить, какой процент населения земного шара заражен этой инфекцией. Медицинские эксперты предполагают цифру не менее 75 % от всего населения, находящегося в репродуктивном возрасте. Такие высокие цифры распространенности они связывают с асимптомным характером заболевания и возможностью его распространения от визуально здоровых (но инфицированных) людей через половой контакт.
Как вирус папилломы человека лечится?
К сожалению, из-за отсутствия необходимого патогенетически обоснованного лечения, единственным способом лечения ВПЧ является удаление его клинических проявлений, наружных паховых и аноректальных бородавок:
Но важно знать, что даже удаление от половых бородавок не способно полностью избавить пациента от вируса папилломы и не предотвращает его распространение. В итоге, они все равно через какое то время появляются вновь.
Одним из довольно распространенных и современных препаратов, используемых в лечении генитальных папиллом является 0,5 % раствор или гель подофилокса (Podofilox) или подофиллотоксина. Обычно этот препарат наносится на поверхность бородавок дважды в день в течение 3-х дней с 4-х дневным перерывом. Однако при отсутствии изменений терапия подофилоксом должна быть продолжена до 4-х недель. Альтернативой могут служить 5%-ые сливки имикимода (Imiquimod), которое представляет собой вещество, стимулирующее иммунный ответ на вирус в виде выработки антител и цитокинов. Его обычно используют 3 раза в неделю, нанося на пораженную поверхность на ночь, после чего смывают с помощью мыла через 6-10 часов. Использовать его можно вплоть до исчезновения бородавок.
Ряд процедур должно выполняться исключительно специалистом в этой области. Так, например, возможно использование высоких (10-25%) концентраций подофиллина в виде размещения на бородавках с последующим отмыванием через 1-4 часа. Такая обработка проводится только опытным дерматовенерологом каждую неделю, вплоть до полного исчезновения вирусных папиллом. Не редко используется 80-90 % раствор трихлоруксусной или дихроруксусной кислоты для удаления бородавок. Также высокую эффективность доказали инъекции геля 5 - фторурацила с раствором адреналина.
Альфа - интерферон - препарат, обладающий иммуностимулирующим действием, очень широко используется в практике комбинированного лечения вируса папилломы человека. Инъекции интерферона область папиллом производятся через день в течение 8-12 недель.
К альтернативным методам лечения относят криотерапию (удаление генитальных папиллом с помощью жидкого азота) каждые 1 - 2 недели, хирургическое удаление бородавок или лазерную хирургию. Лазерная хирургия и хирургическое лечение проводится при использовании местной анестезии или, иногда, общего внутривенного наркоза, что зависит от объема поражения патологическим процессом кожных покровов.
Что необходимо знать человеку, контактировавшему с носителем вируса папилломы человека?
Безусловно, человек с папилловирусной инфекцией, также как и его половой партнер должны быть информированы относительно высокой опасности распространения этого вируса от зараженного пациента к здоровому. Важно знать, что отсутствие клинических проявлений ВПЧ и использование презервативов полностью не исключает возможности заболевания данной патологией, однако использование средств механической контрацепции (презервативов) несколько снижает вероятность заражения. К сожалению, нужно еще раз подчеркнуть и напомнить, что в настоящее время пока еще не создано адекватного и патогенетически обоснованного лечения патологии, вызванной вирусом папилломы человека. Учитывая большую предрасположенность пациентов с проявлениями ВПЧ к раковым заболеваниям, необходимо также напомнить о целесообразности регулярного посещения онколога (больше это касается мужчин с папилломами полового члена и перианальной области) и гинеколога (поскольку у женщин при контакте с мужчинами - носителями папилломы повышается вероятность развития рака шейки матки, который может протекать скрыто), что позволит своевременно увидеть предраковые изменения и провести профилактические мероприятия.
Вакцина против вируса папилломы человека
Сравнительно недавно была разработана вакцина против четырех основных типов вируса папилломы человека (ВПЧ), непосредственно являющихся причиной развития генитальных бородавок и аногенитальных и цервикальных (расположенных в шейке матки) карцином. Эта вакцина одобрена Американским Управлением по контролю за пищевыми продуктами и лекарственными препаратами (FDA) для вакцинации женщин в возрасте от 9 до 26 лет, и прививает иммунитет против 6, 11, 16 и 18 штаммов вируса папилломы человека. Также проводятся исследования относительно эффективности этой вакцины у мужчин. Первые клинические испытания другой вакцины, используемой против штаммов 16 и 18, показали ее высокую эффективность и безопасность. Полученные данные дают основание считать, что в ближайшем времени вакцинация против вируса папилломы человека займет достойное место в профилактике заражения этим распространенным заболеванием.
Заболевания, вызывающие уретрит:
Уретрит
Каковы основные причины и проявления уретрита?
Уретра представляет собой канал, расположенный в половом члене, через который происходит удаление мочи из мочевого пузыря и выделение спермы наружу. Он также носит название мочеиспускательного канала. Уретрит (воспаление уретры) у мужчин сопровождается появлением чувства жжения в уретре во время мочеиспускания и появлением каплевидных выделений из полового члена. Наиболее распространенными возбудителями инфекции мочеиспускательного канала являются бактерии Нейссерия гонорея (Neisseria gonorrhea) и Хламидия трахоматис (Chlamydia trachomatis). Передача этих микроорганизмов происходит от зараженного человека здоровому во время полового акта. Однако распространение этой инфекции не заканчивается слизистой уретры, а может распространяться на ткань яичек, вызывая орхит или на придатки яичка (канальцы, соединяющие яичики с уретрой), вызывая эпидидимит. Клинически такие состояния характеризуются появлением болей в яичках и воспаления окружающих яичко тканей (например, припухлость мошонки при орхите). В запущенных случаях возможно развитие таких серьезных осложнений этой патологии, как образование абсцесса, требующего исключительно хирургического лечения или бесплодия.
Как уретрит диагностируется?
Пациент с признаками уретрита должен быть обследован для выявления причины появления такого состояния. Первым анализом, который позволяет заподозрить наличие инфекции мочевыделительного тракта, и уретры в частности, является исследование первой порции мочи. Диагностическим критерием, по которому можно судить о наличии мочеполовой инфекции, является наличие лейкоцитов (белых клеток крови) в моче, как универсальный маркер воспаления в ответ на инфекционный процесс. Уретрит обычно классифицируется на два типа: гонорейный и негонорейный. Гонорейный вызывается возбудителем гонореи Нейссерией гонорея, к негонорейному чаще относят уретрит, возникший в результате инвазии других микроорганизмов, но чаще это Хламидия трахоматис. Для точной идентификации принадлежности уретрита обычно проводится мазок или соскоб слизистой из просвета уретры, что позволит точно определить характер возбудителя. Все чаще в диагностике вида возбудителя стала использоваться ДНК-диагностика с определением сразу нескольких штаммов наиболее встречаемых возбудителей уретрита и мочеполовой инфекции. Довольно часто в уретре обнаруживается так называемая микст-инфекция (смешанная), состоящая из группы микроорганизмов, выявлению которой и помогает ДНК-диагностика. По результатам диагностики врачом-урологом или дерматовенерологом подбирается наиболее оправданный в лечении конкретного вида патологии антибиотик.
Хламидиоз
Что такое хламидия и хламидиоз?
Хламидиоз - инфекционное заболевание, вызываемое хламидией трахоматис (Chlamydia trachomatis) и передающееся преимущественно половым путем. Наиболее подвержены этому заболеванию сексуально активные подростки и молодежь. Отличительной чертой хламидиоза является инфекционное поражение не только уретры, но и репродуктивных органов, яичек и их придатков, что приводит к развитию эпидидимита и орхита. Также хламидиоз характеризуется скрытым характером течения, то есть при нем отсутствуют ярко выраженные признаки воспаления. Таким образом, инфицированные им пациенты могут распространять инфекцию совершенно об этом не подозревая. Поэтому пациенты, ведущие активную половую жизнь должны рассматриваться как возможный источник заражения хламидиозом. Помимо этого, хламидия трахоматис, только несколько иного подвида, является возбудителем венерической лимфогранулемы, также довольно распространенного среди сексуально активного населения заболевания (см. выше).
Как хламидиоз лечится?
Наиболее удобной и часто используемой терапий хламидиоза является назначение одной дозы азитромицина (Zithromax) перорально (через рот) дозой в 1 грамм. Используются также и альтернативные варианты антибактериальной терапии, например, пероральное применение доксициклина в дозировке 100 мг в течение минимум 7 дней. Во время приема антибиотика необходимо воздержаться от секса в течение недели от момента начала лечения. Или же если это условие выполнить не удается, регистрировать все половые контакты за этот период. Осложненный эпидидимитом или орхитом вариант течения хламидиоза лечится с использованием 10-дневного курса терапии диоксициклином. Этот курс позволяет провести лечение как хламидиоза, так и часто сопутствующей ему гонорейной инфекции.
Наиболее распространенной причиной неудач при лечении хламидиоза является отказ полового партнера пройти совместное лечение с пациентом. В результате чего пациент после проведенного курса лечения подвергается повторному инфицированию. Другой причиной неэффективности антибактериальной терапии является несоблюдение полных сроков проводимого лечения и неверный самостоятельный подбор антибиотика.
Что необходимо знать человеку, контактировавшему с носителем хламидиоза?
Человеку, имевшему контакт с носителем хламидиоза обязательно нужно обследоваться на предмет носительства хламидийной инфекции (напоминаем, что хламидиоз имеет скрытый характер) и поражения репродуктивной системы. При выявлении необходимо провести полноценный курс антибактериальной терапии с соблюдением всех сроков и рекомендаций. Не менее важным считается совместное лечение обоих половых партнеров, что в последствии предотвратит повторное инфицирование от одного к другому.
Гонорея
Что такое гонорея?
Гонорея - это заболевание, передающееся половым путем и вызываемое микроорганизмом нейссерией гонорея или, как ее зовут в повседневной практике, гонококками. У женщин это заболевание ничем не проявляется, и они, по сути, являются всего лишь носителями. У мужчин наиболее распространенным признаком поражения гонококком является уретрит с частыми болезненными мочеиспусканиями и чувством жжения в уретре. При попадании на слизистую ротовой полости и прямой кишки возбудитель гонореи может привести к воспалению глотки (фарингит) и прямой кишки (проктит). Также как и хламидиоз, гонорея может вызывать эпидидимит или орхит. Если инфекция приобретает системный характер, то наиболее типичными для гонореи симптомами становятся кожная сыпь и полиартрит (воспалительное поражение сразу нескольких суставов).
У мужчин признаки гонореи развиваются обычно на 4-8 сутки после инфицирования во время полового контакта, но возможны и более поздние сроки.
Как гонорея диагностируется?
Диагностика гонореи практически такая же, как и диагностика хламидиоза (см. выше). Обычно для определения возбудителя уретрита делают мазок или соскоб слизистой из уретры. Или же в случае гонококкового фарингита или проктита, мазок отделяемого из глотки или прямой кишки. Чаще проводят ДНК-диагностику гонореи, позволяющей точно идентифицировать возбудителя. Для этого используется полимеразная цепная реакция (ПЦР-диагностика).
Как гонорея лечится?
Для лечения гонорейного уретрита или проктита обычно используют инъекцию единственной дозы цефтриаксона (ceftriaxone) в размере 125 мг. В качестве альтернативы цефтриаксону используют пероральный прием цефиксима (Suprax) в дозе 400 мг, ципрофлоксацина (ciprofloxacin (Cipro)) в дозировке 500 мг, офлоксацин (Oflox) в дозе 400 мг, цефподоксим (cefpodoxime) в дозе 400 мг или левофлоксацин по 250 мг ежедневно. Также альтернативным антибактериальным препаратом является спектиномицин (spectinomycin) в виде внутримышечных инъекций в дозе 2г.
Поскольку гонококковая инфекция протекает часто вместе с хламидийной лучше использовать антибиотики, обладающие хорошими антибактериальными свойствами в отношении и одного и другого возбудителя. Наиболее подходящими являются однократная доза азитромицина в объеме 1 грамма или курс доксициклина по 100 мг дважды в сутки в течение 7 дней. При гонорейной инфекции глотки (гонорейный фарингит) наиболее оправдано использование таких препаратов, как цефтриаксон в дозе 125 мг внутримышечно, ципрофлоксацин - 500 мг перорально или офлоксацин - 400 мг перорально.
Системная гонорейная инфекция, характеризующаяся вовлечением в процесс кожных покровов и суставов, лечится в более интенсивном антибактериальном режиме с использованием внутримышечного или внутривенного введения цефтриаксона в дозе 1 грамм каждые 24 часа, или же внутривенного введения цефотаксима или цефтизоксима по 1 г каждые 8 часов. Если пациенту не требуется госпитализация в специализированный стационар, то обычно рекомендуют один из антибиотиков, относящийся к группе фторхинолонов (ципрофлоксацин 500 мг 2 раза вдень или офлоксацин 400 мг однократно в сутки) в течение 14 дней.
Что необходимо знать человеку, контактировавшему с носителем гонорейной инфекции?
Также как и при другой инфекции передающейся половым путем, при гонорее возможна передача от инфицированного человека к здоровому. Важно помнить, что часто гонорея, также как и хламидиоз, протекает скрыто и содружественно с хламидиозом. Поэтому при явлении признаков гонореи нужно иметь ввиду, что возможно заражение и хламидиозом, а поэтому следует проводить диагностику для выявления сразу нескольких штаммов микроорганизмов.
Системные заболевания, передающиеся половым путем.
Системные половые инфекции представляют собой инфекции, передающиеся посредством полового контакта от больного человека или носителя инфекции здоровому, в результате чего происходит распространение переданного инфекционного агента с током крови по всему организму и возникает поражение органов отдаленных от ворот проникновения микроорганизма.
Вирус Иммунодефицита Человека (ВИЧ)
Что такое ВИЧ инфекция?
ВИЧ это вирусная инфекция, которая передается тремя основными путями: 1) через половой контакт; 2) инъекционным способом во время забора крови, инъекций, стоматологических процедур и т.д.; 3) от зараженной матери ее ребенку. К сожалению, выявление отрицательных результатов тестов на наличие антител к вирусу иммунодефицита человека не исключают возможность наличие этого заболевания. У основной массы (приблизительно 95%) ВИЧ инфицированных людей эти антитела появляются приблизительно через 12 недель после инфицирования. В конечном итоге вирус иммунодефицита приводит к поражению иммунной системы человека и снижению ее защитных иммунных свойств. Несмотря на отсутствие каких-либо проявлений ВИЧ-инфекции через 2-4 недели после попадания вируса в организм человека у основной части инфицированных возникают симптомы неопределенного заболевания, характеризующегося такими неспецифическими симптомами, как лихорадка, рвота, диарея, мышечные (миалгия) и головные боли, ангина и появление болезненных лимфоузлов. Средний период такого состояния составляет 2-3 недели, и его можно назвать начальным, или как говорят клиницисты продромальным. Однако в редких случаях этот период может возникнуть спустя 10 месяцев от момента инфицирования. Иногда возникает ситуация, когда продромальный период накладывается на какое-нибудь респираторное вирусное заболевание, характеризующееся подобными симптомами, и тогда может остаться вообще незамеченным.
Среднее время, проходящее от момента появления инфекции в организме человека до возникновения первых симптомов, связанных с иммунодепрессией (подавление иммунной системы) составляет около 10 лет. По истечении этого периода возникают серьезные осложнения иммуносупрессии (это тоже самое, что и иммунодепрессия) такие как, необычные инфекции или раковые новообразования, прогрессирующая потеря веса, появление интеллектуальных расстройств (слабоумие) и смерть. Следующий период, характеризующийся выраженными клиническими признаками подавления иммунитета, упоминается как синдром приобретенного иммунодефицита или СПИД. В настоящее время в арсенале медиков появляются все новые и новые препараты, позволяющие ВИЧ-инфицированным пациентам предотвращать дальнейшее прогрессирование заболевания до стадии СПИДа и бороться с этой инфекцией. Данный раздел носит лишь ознакомительный характер, более подробную информацию Вы можете получить в статье Вирус Иммунодефицита Человека.
Гепатит В
Что такое гепатит В и каковы пути его распространения?
Гепатит В - воспаление печени (гепатит), вызванное поражением печени вирусом гепатита В (HBV - в англоязычной транскрипции). HBV - один из нескольких вирусов, которые вызывают вирусный гепатит. У большинства инфицированных людей распространение вируса характеризуется быстрым острым началом и непродолжительным течением, так называемой острой фазой гепатита B. В результате у пациентов возникает устойчивый иммунитет к вирусу гепатита В, который в дальнейшем защищает их от повторных вспышек активности вируса и пациенты по сути становятся всего лишь носителями вируса гепатита. Однако, приблизительно у 5% пациентов инфекция в печени приобретает затяжной хронический характер с постоянной умеренной активностью вируса. Как раз эта категория носителей вирусной инфекции является потенциально опасной в плане распространения и передачи вирусного гепатита другим людям. Кроме того, поскольку инфекция приобретает затяжной характер, это не может не отражаться на изменении функции печени и иногда приводит ее выраженному поражению вплоть до цирроза (склероза) печени, печеночной недостаточности и рака печени. Единственным способом лечения данных осложнений гепатита является пересадка печени.
Передача вируса гепатита В происходит теми же путями, что распространение ВИЧ-инфекции. На первом месте стоят половой контакт и передача зараженной крови через иглы и медицинский инструментарий. Другой путь - передача от инфицированной матери своему ребенку. Необходимо помнить, что иногда вообще не удается распознать вирусный гепатит (приблизительно в 50% случаев) из-за отсутствия клинических проявлений и соответственно выявить путь заражения конкретного пациента. В этом сможет помочь лишь тщательный сбор истории заболевания и упоминания обо всех половых контактах и проводимых ранее медицинских манипуляциях.
Как гепатит В может быть предотвращен?
В настоящее время весьма популярна вакцинация против вируса гепатита B. В европейских странах вакцинация рекомендуется всем непривитым детям в возрасте от новорожденных до 18-летних. Среди взрослых можно выделить категории людей, которые особо подвержены опасности заражения вирусом гепатита.
Вот примеры этих опасных групп:
- сексуально активные мужчины и женщины
- наркоманы
- работники системы здравоохранения, врачи
- работники лабораторий и люди, контактирующие с кровью
- люди, находящиеся в постоянном контакте, в том числе и сексуальном, с людьми инфицированными гепатитом В
- люди, уезжающие в страны эпидемически опасные по распространенности гепатита В, например страны Юго-Восточной Азии
- часто путешествующие в различные страны люди, у которых возможен половой контакт в стране пребывания
- пациенты с почечной недостаточностью, находящиеся на постоянном гемодиализе.
Вакцинация производится в виде 3-х последовательных инъекций в мышцы плеча (чаще это дельтовидная мышца). Вторая инъекция вакцины выполняется спустя месяц после выполнения первой. Третья инъекция делается через 5 месяцев после второй. В случае, когда неиммунизированный человек все же контактирует с зараженным пациентом или его кровью, и есть опасность его инфицирования, выполняется введение очищенных иммуноглобулиновых антител к вирусу гепатита В с последующим проведением курса вакцинации.
Как гепатит В диагностируется?
Диагноз гепатита В выставляется на основании результатов анализа крови на наличие поверхностных антигенов гепатита B (HBsAg), антител к поверхностному антигену гепатита В (HBsAb) и антител к сердцевинному антигену вируса гепатита В (HBcAb). Если в крови определяются только антитела к поверхностному антигену (HBsAb), то это указывает на то, что пациент был подвергнут инфицированию вирусом гепатита B и иммунизирован. При наличии такого результата пациент не способен передать инфекцию другому человеку и у него не возникнет осложнений со стороны печени. Выявление в крови только антител к сердцевинному антигену вируса гепатита (HBcAb) говорит о наличии у него хронической вирусной инфекции, активности инфекционного процесса и возможности ее передачи. Если же в крови определяются оба этих антигенов, то это может указывать на наличие острого инфекционного процесса при вирусном гепатите и недавний характер заражения. Или это подтверждает активность процесса в печени при хроническом течении гепатита, когда происходит частичное разрушение вируса и появление обоих его антигенов в крови, и соответственно выработка на них антител. Такая картина указывает на возможность развития осложнений со стороны печени, например, острой печеночной недостаточности.
Основную информацию относительно течения гепатита В и его лечения Вы можете найти в обзорной статье Гепатит B.
Гепатит С
Что такое гепатит С?
Гепатит С это воспаление печени (гепатит), вызванное поражением печени вирусом гепатита С (HCV - в англоязычной транскрипции). HCV способен вызывать острый и хронический вирусный гепатит C. В отличие от гепатита С, гепатит С редко передается половым путем. Чаще он распространяется через инфицированные кровью больного медицинские инструменты и иглы. Наиболее типичные пути распространения - инфицирование через иглы у наркоманов и через необработанный инструментарий для нанесения татуировок. Клинически гепатит C характеризуется скудной симптоматикой, поэтому очень часто оказывается не диагностированным. В отличие от гепатита B, для которого нехарактерно развитие хронической инфекции, гепатит C имеет склонность к хронизации инфекционного процесса в 75-85 % случаев заражения. Однако, как и при хроническом гепатите B, он является очень опасным в плане инфицирования здоровых людей и возникновения серьезных печеночных осложнений.
Как гепатит С диагностируется?
Гепатит С диагностируется благодаря использованию стандартных тестов на наличие антител к вирусу. Эти антитела появляются через некоторый период нахождения вируса в крови, как ответная реакция. Выявление этих антител указывает на наличие острого или хронического гепатита C. Основным методом диагностики вирусного гепатита C в настоящее время является полимеразная цепная реакция (ПЦР), позволяющая выявить генетический материал вируса.
Подробнее вопросы распространенности, диагностики и лечения гепатита C Вы можете найти в обзорной статье Гепатит C.
Вирус Герпеса Человека 8
Что такое вирусом герпеса человека 8?
Вирус герпеса человека 8 - вирус, изначально распознанный в 90-х годах этого столетия, который связывают с появлением Саркомы Капоши и, возможно, с разновидностью рака лимфатической ткани, называемой лимфомой. Саркома Капоши - необычная опухоль кожи, которая замечена, прежде всего, у ВИЧ инфицированных мужчин. Однако инфицирование вирусом герпеса человека еще не значит, что у зараженного пациента разовьется Саркома Капоши. Просто имеется статистически закономерная вероятная связь между этими состояниями, к тому же очень часто вирус герпеса человека 8 определяется в сперме ВИЧ инфицированных людей. В настоящее время до конца еще не доказано несколько важных фактов, например является ли этот вирус болезнетворным, какую все-таки болезнь он вызывает и как он лечится. Недавно появились сообщения о связи вируса герпеса человека 8 типа с возникновением неопределенной болезни, характеризующейся лихорадкой, сыпью, увеличением лимфатических узлов, ощущения усталости и диарея, у гомосексуальных мужчин. Во всяком случае, ассоциация этого заболевания с ВИЧ-инфекцией заставляет отнести ее к инфекциям, передающимся половым путем.
Эктопаразитарные инфекции
Что такое эктопаразитарные инфекции?
Эктопаразитарные инфекции - заболевания, вызываемые крошечными насекомыми, например вшами или чесоточными клещами. Передача их от больного человека здоровому возможна при тесном физическом контакте, включая половой. Основными местами поражения являются кожные покровы и их волосистая часть.
Что такое лобковые вши (педикулез, вшивость)?
Лобковые вши, которых также называют гнидами, являются маленькими насекомыми (жучками), видимые невооруженным глазом. Для того чтобы лучше их разглядеть обычно не требуется лупа или микроскоп. Научное название этого паразита Phthirus pubis. Типичная локализация этих паразитов - область лобковых волос, отсюда их название. Ведущим симптомом заболевания является нестерпимый зуд в области пораженного волосяного покрова.
Наиболее распространенным способом лечения от лобковых вшей является использование обработки пораженной области 1%-ым кремом-ополаскивателем перметрина, который смывается проточной водой спустя 10 минут. Альтернативой является обработка 1%-ым шампунем линдана, который наносят за 4 минуты до отмывания, или пиретринов с пиперопил битоксидом (piperonyl butoxide), наносимым за 10 минут до смывания. При смывании данных препаратов необходимо оберегать глаза от возможного попадания из-за возможного раздражения вплоть до конъюктивита. Также необходимо прокипятить все постельные принадлежности и одежду пациента. Всех сексуальных партнеров нужно подвергнуть лечению от лобковых вшей и рекомендовать диагностику других заболеваний, передающихся половым путем. Полную информацию Вы можете получить в обзорной статье Лобковые вши или педикулез.
Что такое чесотка?
Чесотка - эктопаразитарная инфекция, вызываемая маленьким насекомым, невидимым невооруженным глазом, но который может быть выявлен с помощью лупы или микроскопа. Научное название - клещ известный как Sarcoptes scabiei. Эти паразиты живут на кожных покровах человека в области рук, туловища, ног, ягодиц и основным клиническим симптомом поражения является постоянный зуд. Появляется он спустя несколько недель после заражения и вызывается небольшими язвочками, образующимися в результате укуса клещем.
Типичным способом лечения чесотки является обработка 5%-ым кремом-ополаскивателем перметрином, который наносится на тело, и затем смывается через 8 - 14 часов проточной водой. Альтернативным вариантом лечения является использование 30 грамм 1%-ого лосьона или 30 граммов крема линдана с экспозицией (размещением, сохранением) его на теле в течение 8 часов, с последующим удалением с помощью проточной воды. Необходимо помнить, что линдан может вызвать раздражение кожи и слизистых, и не должен использоваться сразу после ванных процедур и при наличии у пациента воспалительных изменений кожи. Поскольку он является хлорсодержащим препаратом, то опасно попадание его в системный кровоток через воспаленные или раздраженные кожные покровы во избежание побочных эффектов этого препарата. Его также не рекомендуют использовать беременным или кормящим женщинам, а также у детей младше 2-х лет.
Ивермектин (Ivermectin) - препарат, применяемый перорально, успешно зарекомендовал себя при лечении чесотки. Он обычно рекомендуется в дозировке 200 мг на килограмм массы тела человека однократно. При необходимости, возможно повторить прием этого препарата через 2 недели. Прием препарата через рот конечно удобен, однако ивермектин имеет ряд побочных эффектов, по сравнению с перметрином, поэтому пермектин несмотря на неудобство при использовании предпочтительнее.
Также как и при педикулезе необходимо подвергнуть хорошей обработке постельные принадлежности и одежду пациентов. Важно поставить в известность о наличии заболевания сексуального партнера и рекомендовать пройти обследование и курс лечения.

