Какие операции выполняются при раке молочной железы?
Какие операции с сохранением ткани молочной железы выполняются?
Какие варианты мастэктомии используют в лечении рака молочной железы?
Как выбирают предпочтительный вариант операции: лампэктомия или мастэктомия?
Для чего и когда выполняется операция по удалению лимфатических узлов?
Почему после операций при раке молочной железы нередко возникает лимфедема?
Какие варианты реконструктивных операций выполняется после мастэктомии?
Чего можно ожидать до, во время и после операции при раке молочной железы?
Что такое постмастэктомический синдром?
Какие операции выполняются при раке молочной железы?
Выбор операции по поводу рака груди зависит от большого перечня различных факторов, поэтому онкомаммологами разработано и используется несколько вариантов хирургических вмешательств, от малотравматичных до радикальных. Основным предназначением операции при раке молочной железы является необходимость удаления опухоли молочной железы. Принципиально выделяют 2 основных вида операций: операции с сохранением ткани молочной железы и мастэктомии. Восстановительные или реконструктивные операции по замещению удаленной груди могут выполняться как непосредственно во время мастэктомии, так и в отдаленном периоде. Одним из обязательных условий проведения операций при раке груди является биопсия или хирургическое удаление подмышечных лимфоузлов, то есть лимфоузлов наиболее часто поражаемых раком. Наиболее распространенным видом такого вмешательства является биопсия так называемого сторожевого подмышечного лимфоузла.
Какие операции с сохранением ткани молочной железы выполняются?
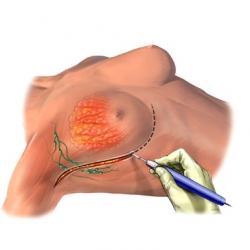
Любая операция, сопровождающаяся удалением опухоли молочной железы, с сохранением железистой ткани груди носит название частичной или сегментарной мастэктомии. Наиболее распространенным названием такой операции является лампэктомии, реже ее называют квадрантэктомия. Основной принцип такой операции состоит в радикальном удалении рака и части окружающих здоровых тканей. Объем вмешательств, безусловно, зависит от размера и месторасположения опухоли, а также других смежных факторов.
В большинстве современных клиник маммологии удаляемые ткани сразу же подвергаются микроскопическому анализу, что позволяет хирургу расширить вмешательства и сделать его максимально радикальным, то есть убрать опухоль полностью. Если во время микроскопии раковые клетки выявляются в любом из краев удаленной (резецированной) ткани, то микроскопическая проба является положительной и требуется расширение вмешательства. Если же раковых клеток не найдено, микроскопическая проба является отрицательной. При положительной пробе хирург возобновляет операцию и удаляет больший объем ткани. Такая операция носит название повторного иссечения. В случае если раковый процесс имеет большее распространение или в окружающей ткани по-прежнему выявляются раковые клетки, хирург переходит к выполнению мастэктомии.
Расстояние между здоровыми краями раны после удаления опухоли имеет очень важное значение. При небольшом расстоянии и «чистых» краях ткани могут быть хорошо сопоставлены, при больших размерах может потребоваться выполнение реконструктивной операции.
Большинство женщин, которым выполняется лампэктомия, нуждаются в последующем проведении курса лучевой терапии. Иногда, для улучшения визуализации зоны перенесенной операции и максимально точного наведения лучей во время лучевой терапии в тканях оставляют маленькие металлические метки, которые будет видно при рентгенографическом контроле.
Рис.1 Лампэктомия
Для женщин, которые нуждаются в проведении химиотерапии после операции, лучевая терапия откладывается до тех пор, пока химиотерапия не будет завершена.
Для большинства женщин с 1 и 2 стадиями рака молочной железы, выполнение лампэктомии или частичной (секторальной) резекции с сохранением ткани молочной железы с последующим курсом лучевой терапии является таким же эффективным вмешательством, как мастэктомия. Выживаемость в отдаленном периоде женщин, перенесших такие виды операций, сопоставимы. Тем не менее, операции с сохранением ткани молочной железы не всегда выполнимы, особенно для женщин с распространенными формами рака груди (см. ниже "Как выбирают предпочтительный вариант операции: лампэктомия или мастэктомия?").
Возможные побочные эффекты: Среди побочных эффектов таких операций можно отметить возможность появления боли, временного отека, болезненности и грубого рубца в зоне проведенной операции. Также как и для любой другой операции, при лампэктомии возможно развитие кровотечения и инфекционных осложнений.
При удалении опухоли молочной железы во время органосохраняющей операции очень вероятно, что грудь может изменить свой эстетический вид и форму. В этом случае хирург-маммолог может предложить выполнение какого то из вариантов реконструктивной операции. Эти вопросы можно обсудить с хирургом до первичного вмешательства и запланировать выполнение восстановительной операции непосредственно после операции мастэктомии. В свою очередь хирурги-маммологи всегда предупреждают своих пациенток о возможности таких изменений и предлагают варианты коррекции.
Какие варианты мастэктомии используют в лечении рака молочной железы?
Мастэктомия это вариант операции, при котором вместе с раковой опухолью удаляется вся молочная железа, причем в большинстве случаев вместе с окружающими тканями и лимфатическими узлами.
Простая мастэктомия: Во время этой операции, которая также носит название стандартной мастэктомии, хирург удаляет всю грудь вместе с соском, но сохраняет подмышечные лимфоузлы или мышцы, расположенные под молочной железой. Иногда лимфатические узлы удаляются из отдельного разреза в подмышечной области как один из этапов операции по удалению рака молочной железы. При выявлении у женщины высокого риска заболеваемости раком другой молочной железы, проводят так называемую профилактическую (двойную) мастэктомию, во время которой удаляют другую грудь. После простой мастэктомии женщина после 1 суток госпитализации может быть отпущена под амбулаторное наблюдение на следующие сутки после операции. Простая мастэктомия наиболее распространенный вид мастэктомии, используемый при лечении рака молочной железы.
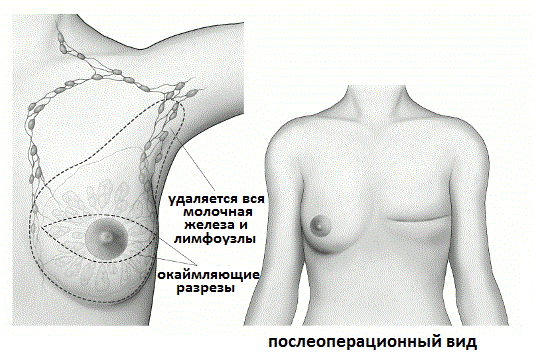
Рис.2 Мастэктомия
Мастэктомия с сохранением кожи: Для пациенток, у которых планируется выполнение следующим этапом лечения реконструктивной операции, обычно выполняется мастэктомия с сохранением кожи. Во время этого вида вмешательства стараются сохранить большую часть кожи над грудью (кроме сосков и ареол). Принцип операции мало отличается от простой мастэктомии.
Этот вариант операции используется только при одномоментной реконструкции молочной железы. Мастэктомия с сохранением кожи не подходит для лечения больших опухолей или опухолей, расположенных близко к поверхности кожи. Синтетические имплантаты или ткани из других частей тела используются для реконструкции груди. Раньше этот вид операции использовался редко, но в настоящее время женщины все чаще выбирают мастэктомию с сохранением кожи из очевидных преимуществ данного вида вмешательства, при котором образуется меньше рубцовой ткани и молочная железа после реконструкции имеет более естественный вид.
Одним из современных вариантов этой операции является мастэктомия с сохранением соска и ареолы. Эта операция оптимальна для женщин, имеющих рак груди ранней стадии, расположенный в каком-либо наружном сегменте молочной железы и без признаков рака, распространенного на кожу ареолы или соска. Во время этой операции опухолевая ткань удаляется максимально радикально, но кожа груди и соска сохраняется на прежнем месте. В последующем выполняется операция реконструкции груди. Перед этим хирург удаляет и отправляет на анализ ткани молочной железы под соском и ареолой, что позволяет опровергнуть или подтвердить наличие раковых клеток, и выбрать верную тактику. Логично, что при выявлении раковых клеток сосок молочной железы должен быть удален. Даже в случае, когда никаких раковых клеток не обнаруживается в области соска, радиологи советуют до и после операции пройти курс лучевой терапии, которая позволяет существенно сократить риск повторного развития (рецидива) рака.
Тем не менее, несмотря на хорошую эстетическую сторону мастэктомии с сохранением соска и ареолы, после такой операции возможно развитие ряда неприятных проблем. Одной из таких проблем является нарушение кровоснабжения соска и как результат его деформация или в редких случаях омертвление (некроз). Кроме того, из удаления большого объема ткани при мастэктомии и пересечения нервов, может исчезнуть чувствительность соска и ареолы. У женщин с большим размером груди, сосок может выглядеть не очень эстетично, поскольку возможно его существенное смещение после реконструкции молочной железы. В связи с этим, мастэктомию с сохранением соска и ареолы рекомендуют выполнять женщинам с грудью малого или среднего размера. После такой операции остаются едва заметные рубцы, но при несоблюдении техники операции возможно оставление большего объема ткани молочной железы, чем после простой мастэктомии, а это увеличивает риск рецидива рака груди. В современных условиях техника этой операции доведена практически до совершенства, что сделало данный вид вмешательства достаточно безопасным. И все-таки ряд экспертов считает мастэктомию с сохранением соска и ареолы слишком рискованной, чтобы рассматривать ее в качестве стандарта лечения рака молочной железы.
Модифицированная радикальная мастэктомия: Это комбинированный вариант операций по удалению рака молочной железы, состоящая из мастэктомии и удаления подмышечных лимфоузлов. Подробнее этот вариант оперативного лечения рака груди мы рассмотрим позднее.
Радикальная мастэктомия: В ходе этой операции хирург-маммолог удаляет всю молочную железы, подмышечные лимфоузлы и мышцы, расположенные под молочной железой (малая и большая грудная мышцы). Раньше это был, пожалуй, самый распространенный вариант хирургического лечения рака молочной железы, но в последующем было доказано, что по своей эффективности менее обширные и травматичные операции, например модифицированная радикальная мастэктомия, не уступают ей в эффективности. Выбор более щадящих методик операций при раке молочной железы позволил существенно сократить частоту увечий и побочных эффектов, возникающих после радикальной мастэктомии. Единственным показанием к ее использованию в настоящее время является наличие большой опухоли, прорастающей в грудные мышцы.
Возможные побочные эффекты: Помимо выраженной послеоперационной боли и очевидного изменения формы груди, частыми осложнениями радикальной мастэктомии являются раневая инфекция, гематома (накопление крови в ране) и серома (накопление прозрачной серозной жидкости в ране). После удаления подмышечных лимфатических узлов, могут возникнуть связанные с этим специфические осложнения, например лимфоррея или лимфедема руки (подробнее см. ниже).
Как выбирают предпочтительный вариант операции: лампэктомия или мастэктомия?
У большинства женщин, у которых выявлена ранняя стадия рака груди, стоит вопрос выбора между выполнением операции мастэктомии или органосохраняющей операции (лампэктомии или секторальной резекции молочной железы).
Основным преимуществом операции с сохранением молочной железы является то, что женщина сохраняет большую часть груди и это имеет существенные преимущества в эстетическом плане. Однако, недостатком этой операции является необходимость обязательного проведения курса лучевой терапии сроком до 5-6 недель. Существует категория пациенток с ранней стадией рака груди, которым после органосохраняющей операции вообще не потребуется лучевая терапия, в то время как почти все пациентки после мастэктомии нуждаются в обязательной лучевой терапии.
При выборе между органосохраняющей операцией и мастэктомией необходимо взвесить все факты «за» и «против». Боязнь распространения и прогессирования рака (онкофобия) подталкивает к быстрому решению в пользу мастэктомии, даже несмотря на то, что хирург-маммолог рекомендует выполнить органосохраняющую операцию. Но важно также учитывать тот факт, что в большинстве случаев, мастэктомия не дает вам никаких преимуществ в отношении долгосрочного выживания или лучшего результата лечения. Исследования на достаточно большом количестве пациенток (более тысячи женщин) в течение более чем 20 лет, показали, что выполнение мастэктомии вместо органосохраняющей операции не обеспечивает увеличения шансов на выживание.
Большинство женщин и маммологов предпочитают выполнение органосохраняющей операции рака молочной железы и последующей лучевой терапии, но выбор в пользу такой операции будет зависеть от следующих факторов:
- Мнения пациентки относительно потери груди
- Что пациентка считает по поводу лучевой терапии
- Предстоят ли пациентке дальние путешествия и сколько времени она возможно будет без лучевой терапии
- Согласия пациентки относительно последующих операций, необходимых для восстановления груди после мастэктомии
- Предпочтения мастэктомии, как радикального способа избавления от всех видов рака как можно быстрее
- Страха пациентки относительно рецидива рака
Для некоторых пациенток мастэктомия может быть методом выбора. Так, например, органосохраняющие операции при раке молочной железы не рекомендуются для:
- Женщин, которые уже перенесли курс лучевой терапии пораженной груди
- Женщин с вовлечение в онкологический процесс 2-х или более областей одной и той же груди, которые расположены слишком далеко друг от друга, чтобы их можно было удалить из одного разреза при сохранении нормального внешнего вида груди
- Женщин, у которых первым этапом лечения выполнялись органосохраняющие операции и в результате которых рак не был удален полностью
- Женщин, имеющим серьезные болезни соединительной ткани, таких, например, как волчанка или склеродермия, при которых очень часто возникают побочные эффекты лучевой терапии
- Беременных женщин, которые после органосохраняющей терапии не смогли бы получать лучевую терапию из высокого риска неблагоприятного воздействия излучения на плод
- Женщин с большими опухолями (более 5 см диаметре), которые не уменьшились после с неоадъювантной химиотерапии (хотя это также зависит от размера груди)
- Женщин с воспалительным раком молочной железы
- Женщин с раком, являющимся сравнительно большим по отношению к размеру груди
Также во внимание могут быть приняты другие факторы. Например, молодые женщины с раком молочной железы и известной мутацией BRCA имеют очень высокий риск рецидива рака после органосохраняющей операции или развития рака в другой молочной железе. Такие женщины часто выбирают профилактическую мастэктомию, типичным примером такого подхода является история Анджелины Джоли.
Тем не менее, важно понимать, что, выполняя мастэктомию вместо органосохраняющей операции и лучевой терапии, всего лишь снижается риск развития рецидива рака молочной железы в той же груди. Такая операция не снижает вероятность рецидива рака в других частях тела. Очень важно, чтобы пациентка не спешила в принятии решения, и выбрала максимально правильное для себя решение, выполнять мастэктомию или же органосохраняющую операцию с лучевой терапией.
Для чего и когда выполняется операция по удалению лимфатических узлов?
Для того, чтобы определить, имеется распространение рака молочной железы на подмышечные лимфатические узлы, один или несколько этих лимфоузлов удаляются во время биопсии и исследуются под микроскопом. Это одна из ключевых составляющих постановки правильного диагноза и определения стадии рака груди. При выявлении раковых клеток в лимфатических узлах существенно возрастает вероятность их распространения через лимфатическую систему, а затем и кровоток в другие части организма, вызывая образование метастазов. Сам процесс распространение опухоли носит название метастазирования. Попадая в другие органы и ткани клетки продолжают расти и размножаться, и формируют новые опухолевые очаги. Выявление раковых клеток в лимфоузлах подмышечной области является ключевым фактором, определяющим тактику дальнейшего лечения рака груди.
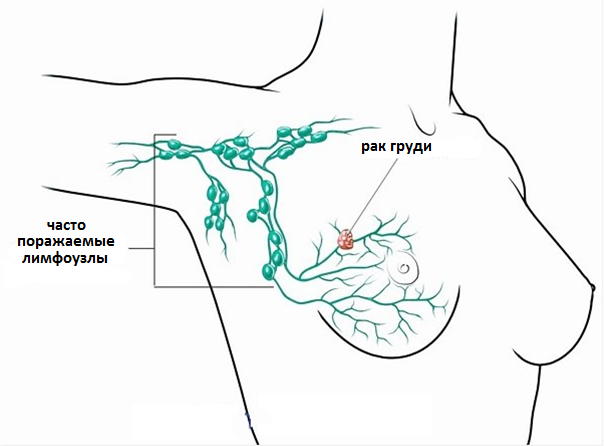
Рис.3 Распространение раковых клеток по лимфатической системе молочной железы
Диссекция подмышечных лимфатических узлов: Во время этой операции производят удаление от 10 до 40 (как правило, меньше 20) лимфатических узлов в подмышечной впадине и изучаются на распространение рака. Удаление подмышечных лимфоузлов является одной из составляющих частей комбинированного хирургического лечения и дополняет как мастэктомию, так и лампэктомию или секторальную резекцию молочной железы. Иногда эта операция выполняется в изолированном виде в качестве второго этапа лечения. Раньше, до появления других современных методов диагностики, такое вмешательство было основным способом подтверждения распространения рака молочной железы. В некоторых случаях оно до сих пор остается востребованным. Например, диссекция подмышечных лимфоузлов может быть выполнена после выявления раковых клеток в одном или нескольких лимфоузлах во время биопсии.
Биопсия сигнального лимфатического узла: Несмотря на то, удаление подмышечных лимфатических узлов является безопасной процедурой и сопровождается низкой частотой побочных эффектов, удаление большого количества лимфатических узлов увеличивает риск развития лимфедемы (этот побочный эффект обсудим позднее). Для того, чтобы снизить эти риски, хирург-маммолог может применить биопсию сторожевого лимфатического узла – хирургическая процедура, с помощью которой можно отдифференцировать пораженные раком лимфоузлы, не удаляя их большое количество.
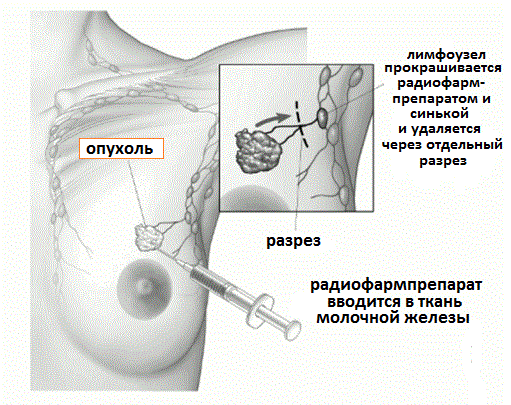
Рис.4 Биопсия сторожевого лимфоузла и его удаление из отдельного разреза
Во время этой операции хирург определяет и удаляет первый лимфатический узел, в который происходит распространение опухоли (он также называется сторожевым). Для этого хирург с помощью инъекции в область опухоли вводит специальный препарат, содержащий радиоактивный препарат (Технеций 99) и краситель (чаще это синька). По лимфатическим протокам препарат будет перемещаться в подмышечную область, и прокрашивать первые сигнальные лимфоузлы. С помощью сцинтиграфии определяют их точную локализацию.
Лимфоузлы являются своеобразным барьером для распространения раковых клеток и в течение определенного времени раковые клетки растут и размножаются в этих лимфоузлах. Пораженные лимфоузлы прокрашиваются синькой и меняют свой цвет, что хорошо видно невооруженным глазом. Над областью подозрительных лимфоузлов делается разрез кожи, и хирург удаляет содержащие краситель лимфоузлы, отправляя их на микроскопический анализ. Обычно исследованию подвергаются 2-3 лимфоузла и поскольку удаляется их небольшое количество, изучение каждого проводиться очень тщательно.
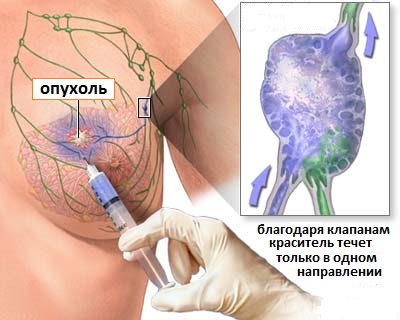
Рис.5 Прокрашивание лимфатических коллекторов
В последнее время подозрительные в отношении рака лимфоузлы могут быть исследованы непосредственно во время операции. Если рак выявляется после биопсии сигнального лимфатического узла, хирург выполняет радикальное удаление всех подмышечных лимфоузлов. Если же в биоптате нет раковых клеток или не видно пограничного лимфатического узла во время операции или если сигнальный лимфоузел не исследован на момент операции, лимфатические узлы могут быть обследованы вышеуказанным способом более подробно в течение следующих нескольких дней. Как вариант, если рак все-таки обнаружен в лимфатических узлах, но на это потребовалось больше времени, чем время первичной операции, хирург может рекомендовать выполнение полной диссекции лимфатических узлов через какое-то время.
Если во время биопсии сигнального лимфоузла нет признаков распространения рака и раковые клетки не выявлены, маловероятно, что рак распространился на другие соседние лимфатические узлы, поэтому дальнейшее хирургическое удаление лимфатических узлов не требуется. Благодаря такому подходу пациентка может избежать возможных неприятных побочных эффектов полной диссекции подмышечных лимфоузлов.
До недавнего времени, было принято, что если в сигнальном лимфоузле выявляются раковые клетки, то хирург-маммолог должен выполнить радикальную лимфодиссекцию, чтобы определить степень распространения ракового процесса. Однако, в последнее время, исследования показали, что это не всегда является обязательным условием операции и в некоторых случаях оставление лимфоузлов может быть вполне безопасным. Такое утверждение основано на учете нескольких факторов, таких как вариант вмешательства, который используется для удаления рака груди, размер опухоли и, пожалуй, самое важное, какой вид лечения планируется после операции. На основании ряда исследований были сделаны выводы, что отказ от полной подмышечной лимфодиссекции в пользу биопсии сигнального лимфоузла возможен у женщин с опухолями менее 5см в диаметре, которым выполнены органосохраняющие операции с последующим курсом лучевой терапии. Пока не достаточно данных относительно отказа от лимфодиссекции у женщин, которым выполнялась мастэктомия.
Биопсия сигнального лимфоузла обычно выполняется для того, чтобы определить возникло распространение рака в регионарные подмышечные лимфоузлы или нет. Смысла в выполнении этого варианта вмешательства нет при очевидных признаках распространения опухоли, например в случае, когда увеличенные лимфоузлы определяются подмышечной или подключичной области. В этих случаях проводится тонкоигольная аспирационная биопсия подозрительных узлов, суть которой состоит в том, что в ткань лимфоузла под контролем УЗИ вводится игла и делается забор небольшого количества ткани, которая в дальнейшем подвергается исследования на раковые клетки. При выявлении раковых клеток рекомендуется выполнение расширенной лимфодиссекции в подмышечной или подключичной области.
Несмотря на то, что биопсия сигнального лимфоузла является стандартной процедурой, она требует большого мастерства при исполнении. Оптимально если выполнять ее будет опытный хирург-маммолог, обладающий опытом проведения подобных операций.
Возможные побочные эффекты: Такие же как и при любой другой хирургической процедуре - боль, отек, кровотечение и инфекция.
Все об операция при раке молочной железы (видео-лекция)
Почему после операций при раке молочной железы нередко возникает лимфедема?
Одним из наиболее частых осложнений удаления подмышечных лимфатических узлов является развитие в отдаленном послеоперационном периоде лимфедемы руки на стороне выполненной операции. Такое осложнение связано с тем, что дренирование лимфатической жидкости от руки происходит через подмышечные лимфоузлы и после их удаления на этом уровне происходит блок лимфатической системы. В результате такого блока происходит накопление жидкости в мягких тканях руки, что логично приводит к выраженному отеку, который и носит названием лимфедемы.
После радикальной лимфодиссекции подмышечных узлов лимфедема может развиваться приблизительно у 30% женщин. В противовес этому лимфедема развивается всего лишь у 3% пациенток после биопсии сигнального лимфоузла. Определенную роль в формировании лимфедемы играет лучевая терапия, проводимая в послеоперационном периоде. Это связано с лучевым повреждением мелких лимфатических коллекторов и их последующими рубцовыми изменениями, нарушающими отток лимфы. Иногда отек может сохраняться несколько недель после операции, а затем бесследно исчезает. Иногда отек сохраняется на протяжении нескольких лет. Если рука имеет отечный вид, ткани плотные и болезненные на ощупь и все это возникло после операции по удалению рака молочной железы, обязательно сообщите об этой проблеме своему лечащему врачу или хирургу.
Нередко у пациенток возникают ограничения в движении руки и плеча на стороне выполненной операции. Чаще этот побочный эффект возникает после радикального удаления подмышечных лимфоузлов, нежели после биопсии сторожевого лимфоузла. Это может быть связано с удалением лимфоузлов по ходу плечевого сплетения и его травматизацией, и в большинстве случаев это состояние обратимо. Для лечения этого осложнения врач может назначить специальные упражнения. Также возможно появление онемения кожи на передне-внутренней поверхности руки, поскольку при выполнении удаления лимфоузлов может быть травмирован кожный нерв, отвечающий за чувствительность этой зоны.
Некоторые женщины через определенный период после операции отмечают появление своеобразного тяжа, тянущегося от подмышечной области к локтевому суставу. Это так называемый подмышечный постдиссекционный синдром. Симптомы этого синдрома появляются через несколько недель или даже месяцев после операции, и характерны больше для полной диссекции подмышечных лимфоузлов, нежели для биопсии пограничного лимфоузла. Основными проявлениями подмышечного синдрома являются боли и ограничение подвижности руки и плеча. В качестве лечения данного осложнения хорошо помогает физиотерапия, хотя бывают случаи, когда симптомы проходят без какого-либо лечения.
Рис.6 Эластическая компрессия как один из вариантов физиотерапии
Какие варианты реконструктивных операций выполняется после мастэктомии?
После мастэктомии (и некоторых органосохраняющих операций на груди) может потребоваться выполнение реконструктивной операции. Строение груди вопрос очень интимный, а удаление молочной железы при раке наносит определенную эстетическую и психологическую травму женщине, особенно женщине молодого возраста. Поэтому восстановительные операции после удаления рака груди являются одной из составляющих лечения этой категории пациенток. Они позволяют восстановить внешний вид молочной железы после радикальной операции.
Перед тем как согласиться на проведение операции по поводу рака молочной железы, необходимо до операции обязательно пообщаться с хирургом-маммологом, который будет выполнять операцию, о перспективах пластической операции. При необходимости можно привлечь к обсуждению этого вопроса пластического хирурга. Это позволит рассмотреть все варианты восстановления. Оптимально если хирург-онколог и пластический хирург принимали решение об операции совместно, даже в случае если реконструктивная операция будет выполнена спустя какое-то время после мастэктомии или секторальной резекции молочной железы.
Решения о типе реконструкции и дате ее проведения зависит от конкретного клинического случая, анатомии и личных предпочтений женщины. Всегда существует выбор между одномоментной реконструкции непосредственно после мастэктомии или выполнение реконструктивной операции в отсроченном порядке. Также существует возможность выбора варианта реконструкции. Это может быть как имплантация солевого или силиконового грудного имплантанта, так и использование собственных тканей организма в качестве пластического материала (например, широчайшей мышцы спины или лоскута с живота). Более подробную информацию о проблеме можно узнать из статьи «Реконструкция груди после мастэктомии».
Чего можно ожидать до, во время и после операции при раке молочной железы?
Мысли о предстоящей операции по удалению груди могут быть пугающими. Тем не менее, правильное понимание того, что будет происходить до, во время и после операции может существенно уменьшить существующие страхи и опасения.
До операции: Как правило, накануне (обычно за несколько дней) операции пациентка встречается с оперирующим хирургом, с которым можно обсудить саму операцию и особенности анамнеза заболевания. Это хороший повод для того, чтобы задать конкретные вопросы, касающиеся самой операции и послеоперационного периода, и перейти к обсуждению потенциальных рисков. Как правило, после такого обсуждения снимаются все вопросы и в последующем пациентка становиться подготовленной и не имеющей ложных ожиданий. Очная консультация маммолога оптимальное время обсудить вопрос о выполнении реконструктивной операции после удаления рака груди.
Накануне операции пациентке будет предложено подписать форму согласия, в которой она дает разрешение хирургу на выполнение операции. Также может быть предложено дать согласие на исследование образцов ткани или крови, требующихся для точной диагностики. Иногда пациенткам дают подписать согласие на участие в исследовательской программе по диагностике и лечению рака груди. Такое согласие мало влияет на тактику лечения конкретной пациентки, но может быть очень полезно для разработки новых подходов к диагностике и лечению многих женщин, столкнувшихся с этой проблемой, в будущем.
Нередко во время консультации маммолога возникает вопрос о необходимости переливания крови, поскольку операция мастэктомии достаточно травматичная и может сопровождаться кровопотерей. Если переливание крови планируется протоколом лечения, пациентку могут попросить сдать кровь заранее.
Очень хорошей идеей является отказ от курения накануне операции. Использование табака вызывает спазм кровеносных сосудов, что уменьшает поступление питательных веществ и кислорода к тканям, то есть нарушает трофику тканей и их заживление после операции. Кроме того, возникающая в результате курения ишемия тканей может привести к формированию грубых послеоперационных рубцов. Кроме того, как известно, курящие женщины имеют высокий риск рецидива рака груди.
Начиная с вечера перед операцией, пациентку попросят ничего не есть и не пить.
Накануне пациентку приходит осмотреть анестезиолог, который будет давать наркоз (анестезию) во время операции. С ним всегда можно обсудить риски анестезии и, в зависимости от особенностей операции и самой пациентки, выбрать оптимальный вариант наркоза.
Во время операции: Пациентку разместят на операционном столе. В периферическую или центральную вену введут катетер, через который будут производить внутривенное введение лекарственных препаратов, необходимых для введения в наркоз и поддержания жизнедеятельности. При радикальных вмешательствах может потребоваться введение в дыхательные пути интубационной трубки, через которую с помощью аппарата искусственной вентиляции легких (ИВЛ) будет поддерживаться дыхание. Сердечная деятельность будет контролироваться монитором с измерением электрокардиограммы (ЭКГ) и артериального давления.
В большинстве случаев при операциях по удалению рака молочной железы используются общая анестезия, то есть анестезия, при которой выключается сознание пациента и он погружается в медикаментозный сон. Средняя продолжительность операции зависит, в основном, от типа оперативного вмешательства, например, мастэктомия с подмышечной лимфодиссекцией, как правило, занимает от 2 до 3 часов.
После операции: После операции пациентку обычно переводят в послеоперационную палату, где она находится под наблюдение до момента пробуждения и стабилизации всех жизненно важных (кровяное давление, пульс, дыхание и т.д.) показателей. Сроки пребывания в послеоперационной палате зависят от типа выполненной операции, общего состояния пациентки, наличия сопутствующих заболеваний, насколько пациентка хорошо перенесла вмешательство и чувствует себя после операции. Решение о продолжительности пребывания обычно принимается лечащим врачом или хирургом.
В целом, женщины, перенесшие мастэктомию с/без диссекции подмышечных лимфоузлов, находятся в стационаре под наблюдение 1-2 суток, а затем выписываются под амбулаторное наблюдение по месту жительства.
Для менее травматичных операций, таких например, как органосохраняющие операции при раке груди или биопсия сигнального лимфоузла, предусмотрено лечение в центрах амбулаторной хирургии. В таких центрах операция по удалению раковых узлов проводится без госпитализации, пациентка оперируется в день поступления и через определенный период наблюдения выписывается домой.
Для уменьшения послеоперационного отека и гематом пациентку попросят купить специальные эластические бинты или корсет, накладываемые на грудную клетку. При больших вмешательствах во время операции в мягких тканях подмышечной области и области удаленной молочной железы хирург может установить силиконовые дренажи, по которым будет происходить удаление крови и лимфы, накапливающихся в тканях и мешающих нормальному заживлению. Перед выпиской их удаляют или же пациентка проходит обучение как с ними обращаться. В последующем их удаляют во время повторной консультации хирурга-маммолога. Сроки удаления зависят от интенсивности поступления отделяемого по дренажу, и принятие решения об их удалении находится в компетенции оперирующего хирурга.
Одним из условий ранней реабилитации после операции удаления рака молочной железы является восстановление активных движений в руке на стороне операции. Это позволит избавиться от послеоперационного отека и сделает мягкие ткани руки менее плотными.
Период восстановления после операции рака молочной железы зависит от типа и объема выполненного вмешательства. Большинство женщин возвращаются к своему обычному режиму жизнедеятельности в течение 2 недель после секторальной резекции молочной железы или лампэктомии с диссекцией подмышечных лимфоузлов, а если используется биопсия сигнального лимфоузла еще быстрее. Сроки восстановления после мастэктомии составляют до 4 недель. Время восстановления будет увеличено при выполнении одномоментной реконструкции молочной железы, и может занять несколько месяцев до возвращения к полной активности. Тем не менее, период восстановления зависит от конкретного клинического случая и состояния здоровья пациентки, поэтому сроки реабилитации необходимо заранее обсудить со своим врачом.
Даже после возвращения к обычному уровню активности пациентки все еще чувствуют некоторые эффекты перенесенной операции. Какое то время после операции сохраняются ощущения дискомфорта или даже болезненность в области оперированной груди. В коже груди или подмышечной области сохраняются признаки отека и напряжения. Такие ощущения могут сохраняться в течение долгого времени, но всегда имеют тенденцию к уменьшению. Некоторые женщины сталкиваются с проблемой боли, онемения или покалывание в груди и руке, продолжающихся длительное время после операции. Эти жалобы объединены в синдром под названием постмастэктомический синдром, который мы обсудим позднее.
Многие женщины, перенесшие операцию мастэктомии или органосохраняющую операцию по поводу рака молочной железы, часто бывают удивлены отсутствием болевого синдрома в области груди. Но появление странных ощущений онемения, сжатия или потягивания в подмышечной области несколько изменяют качество жизни.
Большинством экспертных сообществ, занимающихся проблемой хирургического лечения рака молочной железы, разработаны письменные инструкции и рекомендации о помощи после операции. Эти инструкции обычно включают в себя рекомендации по следующим направлениям:
- Уход за послеоперационной раной и повязками
- Контроль за дренажами и системой дренирования
- Как распознать признаки инфекции
- Купанию и приему душа после операции
- Когда вызывать врача или медсестру
- Когда нужно начать движения рукой и как делать упражнения рук для предотвращения отека
- Когда можно возобновить ношение бюстгальтера
- Когда можно имплантировать протез и какой тип имплантанта лучше использовать (после мастэктомии)
- Как лучше питаться
- Использование лекарственных средств, в том числе обезболивающих и антибиотиков
- Любые ограничения деятельности
- Чего можно ожидать в отношении неприятных ощущений или онемения в груди и руке
- Когда обратиться к врачу для определения дальнейшей тактики лечения
Через 7-14 дней после операции пациентка повторно проходит консультацию хирурга-маммолога, на которой обсуждаются результаты операции, данные гистологического исследования и обсуждается необходимость дополнительного лечения. Для следующего этапа лечения может потребоваться консультация онколога, который занимается подбором правильно лучевой или химиотерапии. При планировании реконструктивной операции важно проконсультироваться с опытным пластическим хирургом.
Что такое постмастэктомический синдром?
После удаления рака молочной железы у некоторых женщины возникают неприятные болезненные ощущения в грудной клетке, подмышечной области или руке на стороне операции, которые сохраняются длительное время после хирургического вмешательства. Эти боли возникают из-за повреждения во время операции кожных нервов или нервов плечевого сплетения. По сути, это плохо поддающиеся лечению нейропатические боли. Поскольку они возникают сразу или через какое то время после мастэктомии, их объединили в постмастэктомический синдром (ПМС). Такое название обусловлено тем, что впервые он был описан у женщин после мастэктомии, но он также может возникнуть у пациенток после органосохраняющих операций. Исследования показали, постмастэктомический синдром разной степени выраженности появляется у 20-30% оперированных женщин. Классические симптомы ПМС - боль и покалывание в грудной стенки, подмышечной области и/или руке. Боль также может ощущаться в плече или в области хирургического рубца. К другим общим жалобам этого синдрома относят онемение, ощущения прострелов или колющая боль, часто невыносимая или с явлениями зуда. Большинство женщин адаптируется к таким проявлениям, и считают симптомы ПМС не серьезными.
Иногда при исследовании не удается точно связать постмастэктомический синдром с повреждением нервов, и тогда его причины остаются неизвестными. Очень часто повреждение нервов является последствием лучевой терапии, и тогда точно отдифференцировать что все-таки является причиной ПМС становится сложно. Однако известно, что у пациенток перенесших полную лимфодиссекцию подмышечной области и получавших лучевую терапию после операции, вероятность его появления существенно выше. Это утверждение подтверждается снижением частоты ПМС при выборе лечения с использованием биопсии сигнального лимфоузла.
Очень важно, на этапе раннего появления жалоб, характерных для постмастэктомического синдрома, обратиться за помощью к врачу, поскольку вылечить запущенные случаи с развитием нейропатической боли бывает крайне сложно и со временем можно потерять функциональность руки.
Постмастэктомический синдром можно лечить. Нередко для этого используются лекарственные препараты из группы опиатов, но они не всегда эффективны для лечения нейропатической боли. Но существуют лекарства и методы лечения (различные способы нейростимуляции) которые позволяют добиться неплохих результатов. Для подбора правильного лечения необходимо проконсультироваться с опытным неврологом, обладающим опытом коррекции явлений постмастэктомического синдрома.