Что такое пневмония?
Как возбудители пневмонии попадают в легкие?
Какие симптомы или признаки характерны для пневмонии и как протекает пневмония у детей?
Как проводится диагностика воспаления легких или пневмонии?
Какие разновидности микроорганизмов могут вызвать пневмонию, какие виды пневмонии бывают и как проводят лечение пневмонии?
Что такое пневмония?
Пневмония – это воспаление легких, возникающее при попадании в дыхательные пути различных патогенных (способных вызывать заболевание) инфекционных агентов, например бактерий, вирусов или грибов. Раньше в эпоху до открытия антибиотиков, приблизительно одна третья часть всех людей заболевших пневмонией умирала. В настоящее время, более 3 миллионов человек в США ежегодно заболевают пневмонией, из них 500 000 госпитализируют в больницу для проведения интенсивного лечения и курса антибактериальной терапии. Несмотря на то, что большинство заболевших пациентов выздоравливает, к сожалению, около 5% из них погибают от тяжелых форм пневмонии. По данным американского департамента здравоохранения пневмония является шестой основной причиной смертности среди других заболеваний.
Как возбудители пневмонии попадают в легкие?
Существует несколько механизмов попадания микроорганизмов в легкие. Основным путем передачи инфекции является распространение воздушно-капельным путем с вдыханием человеком мелких капелек влаги, содержащей взвесь микроорганизмов, при кашле или чихании. Другим путем распространения бактерий и вирусов является поступление в легкие микроорганизмов, находящихся во рту, глотке, носу в обычных условиях. Чаще такое распространение происходит во время сна, когда возможно попадание небольших количеств содержащей микроорганизмы слюны в дыхательные пути. В обычных условиях, у здорового человека и в состояние бодрствования, в ответ на попадание инородных частиц, в том числе слизи и жидкости, возникает кашлевой рефлекс, и эти частицы с кашлем удаляются из дыхательных путей. Кроме того, собственная иммунная система слизистой дыхательных путей препятствует размножению и развитию аспирированных (попавших в легкие при дыхании) микроорганизмов, что не дает развиться воспалению легких. Однако, в случаях, когда человек находится в ослабленном состоянии по причине другого заболевания, возможно развитие тяжелой пневмонии. Предрасполагающими условиями или заболеваниями для развития пневмонии являются недавно перенесенная вирусная инфекция, хронические заболевания легких, заболевания сердца и нарушения глотания, что особенно характерно для пациентов, страдающих алкоголизмом, наркоманией или перенесших инсульт или эпилептический припадок. Поскольку с возрастом происходит ослабление иммунной системы и нарушение механизма глотания, эти факторы наряду с некоторыми побочными эффектами лечения могут стать причиной увеличения заболеваемости пневмонией у взрослых и пожилых пациентов.
Как только микроорганизмы попадают в легкие, они поселяются в альвеолах и стенках дыхательных путей и быстро размножаются, увеличиваясь в количестве. В ответ на повреждение ткани легкого этими инфекционными агентами, организм старается отграничить место их попадания и продуцирует жидкость и лейкоциты. В результате возникает локальный (местный) отек ткани легкого и воспаление легкого. Такой вспомогательный защитный механизм предохраняет организм от дальнейшего распространения инфекции.
Рис.1 Нижнедолевая пневмония
Какие симптомы или признаки характерны для пневмонии?
В большинстве случаев у пациентов, начальные симптомы пневмонии похожи на признаки простуды (инфекции верхних дыхательных путей, например, такие как чихание, ангина, кашель), которые тогда могут сопровождаться подъемом температуры тела и высокой лихорадкой (иногда даже до 40 градусов по Цельсию), потрясающим ознобом и кашлем с отхождением мокроты. В тяжелых случаях, сопровождающихся серьезным поражением слизистой бронхов, возможно появление мокроты с прожилками крови. Это состояние носит название кровохарканье. В зависимости от нахождения (локализации) инфекции в дыхательных путях, могут развиться характерные для этого местоположения признаки. При преимущественном нахождении инфекции в дыхательных путях, то есть бронхах и трахее, на первый план будут выходить такие симптомы пневмонии как кашель и мокрота, нередко имеющая гнойный характер. В других случаях, при поражении воспалением ткани легких и альвеол, возможно нарушение функции газообмена и насыщения крови кислородом. В результате возникает кислородное голодание организма, сопровождающееся появлением таких симптомов как одышка и изменение цвета кожных покровов от бледного до темно-синюшнего (в клинической медицине это состояние носит название "цианоз") из-за того, что недоокисленная кровь имеет более темный цвет.
При распространении воспаления легких на внешнюю соединительно-тканную оболочку, которая носит название плевры, возможно появление такого симптома, как боль в груди. Это связано с тем, что под плеврой находится большое количество болевых рецепторов. Возникновение болей в груди происходит резко и провоцируется глубоким вдохом, поэтому пациенты с таким вариантом воспаления легких стараются дышать неглубоко, что еще больше усугубляет одышку и цианоз. Такая боль носит название плевритической, а распространение воспаления легких на плевру - плевритом. Кроме того, симптомы пневмонии могут зависеть от болезнетворных свойств микроорганизма, в одних случаях воспаление легких развивается медленно, например ее течение может сопровождаться лишь кашлем, головными болями или мышечными болями, в других стремительно с выраженной дыхательной недостаточностью и интоксикацией.
Пневмония у детей и новорожденных обычно протекает без характерных для поражения верхних дыхательных путей симптомов, однако преобладающими признаками инфекции легких у детей являются высокая лихорадка или повышение температуры тела, признаки интоксикации (слабость, вялость, бледность кожи, нередко диспепсические явления: тошнота, рвота, срыгивание при кормлении грудью). Пожилые пациенты из-за общего снижения реактивности организма и иммунного ответа инфекции чаще болеют пневмонией без формирования характерных клинических симптомов воспаления легких или эти признаки выражены несущественно.
Как проводится диагностика воспаления легких или пневмонии?
Помимо указания на появление свойственных для воспаления легких симптомов, заподозрить диагноз пневмонии легких можно благодаря выслушиванию (аускультации) дыхания через грудную клетку с помощью стетоскопа. Подозрения на наличие пневмонии могут возникнуть у врача при выслушивании грубого дыхания или потрескивания (крепитации) над областью воспаления легкого. Там же можно выслушать сухие или влажные хрипы или ослабление нормального дыхания. Для подтверждения пневмонии обычно назначается рентген грудной клетки. Легкие обычно состоят из нескольких структурных частей, каждая из которых называется долей. Левое легкое имеет две доли, справа легкое содержит три доли. Когда в процесс воспаления вовлекается одна из долей легкого, пневмония носит название долевой. При вовлечении в воспалительный процесс бронхов и окружающей бронхи легочной ткани без определенной локализации, пневмония называется бронхопневмонией. Когда воспаление развивается сразу в обоих легких, употребляется термин двухсторонняя пневмония, которая в настоящее время встречается очень редко и только у резко ослабленных пациентов.
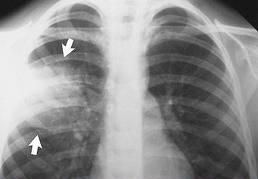
Рис.2 Рентген легких при правосторонней среднедолевой пневмонии
Анализ мокроты предполагает забор образца мокроты и исследование ее под микроскопом. В случае если причиной пневмонии оказываются бактерии или грибы, эти микроорганизмы могут быть легко распознаны при увеличении. Однако, микроскопия мокроты не позволяет выявить какой то определенный вид микроорганизма и для этого производят посев мокроты на питательную среду в специальных инкубаторах, наиболее распространенной из них является чашка Петри. Важно чтобы образец мокроты был сразу же доставлен в лабораторию и помещен на питательную среду, поскольку при несоблюдении этих правил возможен рост обычной непатогенной флоры, находящейся в ротовой полости и тогда будет сложно определить микроорганизм ответственный за воспаление легких. Поскольку в большинстве случаев лечение пневмонии начинают с назначения антибиотиков широкого спектра действия, большинство микроорганизмов в последующем становиться устойчивыми к таким антибиотикам. Поэтому для определения чувствительности бактерий или грибов, являющихся возбудителями пневмонии, производят посев мокроты и добавление к ней различных антибиотиков, что позволяет выбрать лучший антибиотик и делает антибактериальную терапию более направленной.
Общий анализ крови выполняют для того, чтобы определить интенсивность воспалительного процесса в легких. Во время анализа крови определяют уровень (количество) лейкоцитов и их характеристики (например, появление и увеличение нейтрофилов, одной из разновидностей лейкоцитов, является показателем бактериальной инфекции). Поскольку существуют другие разновидности лейкоцитов, процесс изменения их количественных взаимоотношений в клинической практике называется сдвигом лейкоцитарной формулы. При вирусной пневмонии, а также пневмонии, вызванной грибковой или другой бактериальной флорой (например, возбудителем туберкулеза), лейкоцитарная формула имеет другое взаимоотношение лейкоцитов.
Бронхоскопия - процедура, во время которой в просвет дыхательных путей через нос или рот вводят гибкий эндоскоп, с помощью которого осматривают состояние трахеи и бронхов. Для безболезненного проведение бронхоскопа, так называется специальный эндоскоп для проведения бронхоскопии, полость рта, носа, глотки обрабатывают местным анестетиком в виде спрея. Благодаря этому исследованию врач может полностью осмотреть стенки дыхательных путей, взять мокроту непосредственно из очага инфекции, просанировать от мокроты и восстановить проходимость дыхательных путей, при необходимости взять на биопсию участок измененного легкого.
В редких случаях в плевральной полости (пространстве между легким и стенкой грудной клетки) может произойти скопление воспалительной жидкости в результате пневмонии. Эта жидкость носит название плевральный выпот. Если в плевральной полости в результате воспаления легких накопится значительное количество такой жидкости, может возникнуть необходимость в ее удалении. Для этого аккуратно производят пункцию плевральной полости над местом наибольшего скопления плеврального выпота с помощью специальной иглы и шприца. Такая процедура носит название торакоцентез. В современных условиях для того, чтобы избежать повреждения легкого во время торакоцентеза, пункцию выполняют под контролем ультразвука или под ультразвуковым наведением. При инфицировании плеврального выпота возникает состояние, которое называется эмпиемой и для ее лечения могут использоваться более агрессивные методы лечения, например торакотомия и хирургическая санация плевральной полости. В настоящее время для этого все чаще используются малоинвазивная эндоскопическая техника с использованием торакоскопии, она носит название видео-ассистированной торакоскопической хирургии.
Какие разновидности микроорганизмов могут вызвать пневмонию, какие виды пневмонии бывают и как проводят лечение пневмонии?
Наиболее типичным возбудителем бактериальной пневмонии является – Стрептококк пневмония (Streptococcus pneumoniae). Для этой формы пневмонии характерно быстрое начало заболевания с появлением перепадов ознобов и жара, лихорадки, мокроты с прожилками крови. В 20-30% случаев при пневмококковой пневмонии происходит распространение инфекции в кровь с развитием симптомов сепсиса и высокой летальностью, достигающей 20-30% среди пациентов с стрептококковым сепсисом.
В настоящее время для профилактики и борьбы с вызваванными пневмококком заболеваниями разработано два варианта вакцины: пневмококковая конъюгированная вакцина (PCV7; Prevnar) и пневмококковая полисахаридная вакцина (PPV23; Pneumovax). Пневмококковая конъюгированная вакцина обычно рекомендуется для проведения иммунизации всех детей в возрасте до 2 лет и детей в возрасте 2-4лет при определенных медицинских показаниях. Пневмококковая полисахаридная вакцина рекомендуется для вакцинации взрослого населения, особенно при наличии факторов риска развития пневмонии. К этой категории пациентов относятся пациенты, страдающие сахарным диабетом, хроническими заболеваниями сердца и легких, патологией почек, алкоголизмом, курением, пациенты с удаленной селезенкой. В отличие от вакцины от гриппа, которой вакцинируют пациентов ежегодно, пневмококковую вакцину повторно вводят каждые 5 - 7 лет.
Наиболее популярными антибиотиками, используемыми в лечении пневмонии, вызванной пневмококком, являются пенициллин, амоксициллин и клавулановая кислота (Augmentin, Augmentin XR), антибиотики из группы макролидов, среди которых эритомицин, азитромицин (Zithromax, Zmax), и кларитромицин (Biaxin). Раньше пенициллин был антибиотиком выбора при лечении пневмококковой пневмонии, однако в последующем в связи с использованием антибиотиков широкого спектра действия, у стрептококковой инфекции сформировалась устойчивость (резистентность) к большинству антибиотиков. Это заставило микробиологов и специалистов по антибактериальной терапии искать новые антибиотики или создавать их комбинации. Тем не менее, пенициллин остается эффективным в лечении пневмонии, но перед его использованием обязательно необходимо определить чувствительность бактерии, являющейся причиной пневмонии у конкретного пациента, к этому антибиотику.
Клебсиелла пневмония (Klebsiella pneumoniae) и Гемофильная палочка (Hemophilus influenzae) - бактерии, которые часто являются причиной пневмонии у пациентов, страдающих хроническими обструктивными заболеваниями легких (ХОБЛ) или алкоголизмом. Наиболее эффективными антибиотиками при пневмонии, вызванной этими возбудителями, являются цефалоспорины второго и третьего поколения, амоксициллин и клавулановая кислота, фторхинолоны (левофлоксацин [Levaquin], моксифлоксацин [Avelox] и сульфаметоксазол / триметоприм [Bactrim, Septra]).
Микоплазма пневмония (Mycoplasma pneumoniae) – вид бактерий, характеризующийся медленным развитием легочной инфекции. Среди симптомов микоплазменной пневмонии часто встречаются лихорадка, озноб, мышечные боли, диарея и кожная сыпь. Эта бактерия является основной причиной пневмоний, возникающих в летний период и так называемой нетипичной пневмонии. В спектр препаратов антибактериальной терапии, используемой при микоплазменной терапии входят макролиды (эритомицин, кларитромицин, азитромицин) и фторхинолоны.
Болезнь легионеров или легионеллез вызвается бактерией, которая носит название Легионелла пневмония (Legionella pneumoniae) и часто встречается в плохо очищенной питьевой воде и кондиционерах. В случае неточной диагностики данное заболевание сопровождается высокой летальностью. Пневмония это лишь один из вариантов клинического проявления легионеллеза, проявляющегося повышением температуры тела и лихорадкой, нарушением сократимости миокарда и снижением сердечного выброса, диареей, тошнотой, рвотой и болью в груди. Возрастные пациенты, активные курильщики и пациенты с иммуносупрессией наиболее подвержены возможности развития болезни легионеров. Фторхинолоны являются препаратами выбора при легионеллезной пневмонии. Этот вариант инфекции обычно диагностируется с помощью определения антител в легионелле, определяемых в моче.
Микоплазма, легионелла, Хламидия (Chlamydia pneumoniae) это бактерии, которые являются возбудителями воспаления легких, которое известно под собирательным названием «нетипичная пневмония». Чаще нетипичная пневмония это синдром, поскольку даже по данным рентгена грудной клетки сложно понять какой это вариант пневмонии и для подтверждения необходимо проведение лабораторного подтверждения природы возбудителя.
Пневмоциста каринии (Pneumocystis carinii) – микроорганизм, являющийся причиной развития другой формы пневмонии, которая носит название пневмоцистной пневмонии, вовлекающей в воспалительный процесс сразу оба легких. Наиболее типично развитие пневмоцистной пневмонии у пациентов с приобретенным иммунодефицитом, например у пациентов, которым проводится химиотерапия по поводу рака, пациентов с ВИЧ/СПИДом и пациентов, которым проводится лечение с использованием ФНО (фактора некроза опухоли), например при ревматическом артрите. После подтверждения возбудителя заболевание хорошо поддается лечению антибиотиками из группы сульфаниламидов и лишь редко к терапии добавляют стероидные препараты.
Вирусные пневмонии, как правило, не отвечают на лечение антибиотиками, поэтому их использование при пневмониях, вызванных аденовирусами, риновирусами, вирусами гриппа, респираторным синцитиальным вирусом (RSV) и вирусом парагриппа (чаще являющийся причиной ложного крупа) неэффективно. Эти пневмонии обычно разрешаются (проходят) самостоятельно под воздействием собственного иммунитета организма. Однако, важно не пропустить присоединение к вирусной пневмонии бактериальной флоры, поскольку это обычно утяжеляет течение заболевания. При присоединении вторичной бактериальной инфекции назначают антибиотики с учетом посева мокроты и определения вида возбудителя. В ряде случаев оказывается эффективным добавление противовирусного лечения.
Среди грибковых инфекций, способных привести к развитию пневмонии, можно выделить гистоплазмоз, кокцидиомикоз, бластомикоз, аспергиллез и криптококкоз. На долю грибковой пневмонии приходится сравнительно небольшой процент среди всех пневмоний. Каждый грибок имеет чувствительность к определенному антибиотику и среди наиболее используемых при грибковой пневмонии можно отметить амфотерицином B, флюконазол (дифлюкан - Diflucan), пенициллин и сульфонамиды.
Основная проблема, которая в настоящее время беспокоит медицинское сообщество – это развитие устойчивости (резистентности) микроорганизмов к используемым антибиотикам широкого спектра. Причиной этому стало постоянное необоснованное использование антибиотиков при ангинах, инфекции дыхательных путей и пневмонии, являющихся причиной вирусной инфекции. Это неконтролируемое использование антибиотиков привело к появлению большого разнообразия подвидов микроорганизмов и серьезной устойчивости к имеющимся антибиотикам. Такое разнообразие возбудителей обычно встречается в больницах и других медицинских учреждениях.
Наиболее устойчивые микроорганизмы появляются в больницах потому, что там используются все возможные антибиотики, часто происходит смена одних антибиотиков на другие без соответствующего контроля, используются самые сильные антибиотики и более слабые становятся неэффективными. Из-за этого такая флора или инфекция получила название внутригоспитальной инфекции, то есть внутрибольничной, а пневмония также внутригоспитальной.
Недавно, в результате такой эволюции один из наиболее распространенных видов бактериальной инфекции, Золотистый стафилококк (Staphylococcus aureus), стал устойчивым к антибиотику метициллину и в настоящее время упоминается как метициллин-резистентный стафилококк ауреус (MRSA), составляющий 50% от всей популяции стафилококков. Эта инфекция способна вызывать пневмонию, но чаще является причиной инфекционных (гнойничковых) заболеваний кожи. Для профилактики распространения стафилококка в стационарных (больничных) условиях посетителей больниц просят одеть перчатки, маски и специальное больничное белье. Однако, не смотря на проводимые меры ситуация с метициллин-устойчивым стафилококком продолжает ухудшаться. Если например метициллин-устойчивость, приобретенная в окружающей среде еще как то поддается лечению распространенными вариантами антибиотиков, то внутрибольничная метициллин-устойчивость требует назначения более агрессивной антибактериальной терапии. Поэтому в настоящее время активно ведутся исследования по разработке различных вариантов защищенных антибиотиков, то есть антибиотиков, к которым у бактерий не возникает устойчивости, и испытанию новых генераций антибиотиков.